Picor vulvar: cuando el bienestar íntimo se altera
Picor vulvar: qué lo causa, cómo identificarlo y cuándo consultar
El picor vulvar tiene muy buen timing: aparece en el metro, en una reunión, o justo cuando decides ponerte ropa ajustada. Interrumpe, incomoda y, sí, también desespera. No es casualidad que represente hasta el 20% de las consultas ginecológicas.
Aunque sigue siendo uno de esos temas que se comentan bajando la voz (si es que se comentan), el picor vulvar es más común de lo que parece y menos “culpa tuya” de lo que te han hecho creer.
¿Te pica? Puede ser por una candidiasis (hola, 75% de nosotras), una vaginosis bacteriana, la ropa interior que te prometía confort, pero solo da picor, o la resequedad íntima que trae la menopausia como regalo no solicitado.
Aquí te contamos lo que nadie explica bien: qué lo causa, cómo distinguirlo, y qué hacer cuando tu vulva empieza a sonar la alarma.
Vulva no es vagina (y hay que empezar por ahí)
Llamar a todo “la parte de abajo” es como decir que una copa de vino y un vaso de vinagre son lo mismo porque están en la misma estantería.
La vulva es la parte externa. La vagina, el canal interno. Y sí, esta distinción cambia todo: hay causas que solo afectan la piel vulvar (más frágil y reactiva), y otras que se originan dentro. Si te pica “fuera” y además tienes flujo raro, es muy probable que haya hongos de por medio. Si no, podríamos estar hablando de dermatitis, alergia o desequilibrio hormonal.

Ciclo picor–rascado: el loop que no perdona
El cerebro recibe la señal, tú rascas, la piel se irrita, rascas más. A eso le llamamos ciclo vicioso. Literal.
Y como si no fuera suficiente, muchas reaccionamos con lo primero que se nos ocurre: más jabón, más toallitas, más lavados. ¿Resultado? Más descontrol.
Este tipo de “autodefensa” sin estrategia puede desencadenar candidiasis o agravar una que ya estaba ahí en modo silencioso. El picor no es falta de limpieza: es un mensaje. Rascarlo solo lo pone en mayúsculas.
Las causas, sin adornos
Candidiasis: ¿Sabías que el 75% de las mujeres la tendrá al menos una vez? Y que un 5% la sufre de forma recurrente. Si el flujo se parece más a un queso fresco que a un flujo normal, probablemente estés lidiando con ella.
Vaginosis bacteriana: No es lo mismo que una infección por hongos. Aquí hay desequilibrio en la flora vaginal, y el síntoma estrella es un olor a “pescado” que nadie quiere y todas reconocemos.
Irritantes externos: Jabones, salvaslips perfumados, ropa sintética. A veces, hasta el detergente de tu lavadora. El perfume ahí abajo no es un plus: es un problema.
ITS: Algunas, como la tricomoniasis, se disfrazan de flujo espumoso. Otras vienen sin síntomas, pero con mucho potencial para arruinarte el día (o la salud íntima).
Menopausia: Cuando los estrógenos bajan, la piel íntima lo nota. Se reseca, se afina, y se irrita. A muchas les pica, les arde y, encima, no lo dicen. Pues decimos nosotras: pasa, y se puede tratar.
Cómo se siente el picor vulvar (más allá de “molesto”)
-
Hormigueo insistente que te hace pensar en cambiarte de ropa interior cada dos horas.
-
Flujo espeso, con textura de yogur, o espumoso con olor fuerte. No es normal, y lo sabes.
-
Ardor al orinar o durante el sexo (porque una vagina irritada no está para juegos).
-
Llagas, rojeces, grietas o sensación de quemazón. Y no, no es por el pantalón que te ajusta.
Cuándo ir al ginecólogo sin excusas
-
Si el picor no se va después de unos días con higiene básica.
-
Si notas sangre donde no debería haberla.
-
Si tienes fiebre, dolor pélvico o lesiones visibles.
-
Si probaste todo lo de la farmacia… y nada mejora.
El diagnóstico incluye examen físico, medición del pH vaginal y análisis del flujo. A veces es una biopsia, porque no todo es hongo ni alergia. Spoiler: automedicarte solo complica las cosas.
Tratamientos (de verdad)
No vamos a hablar de remedios “caseros” que solo aportan frustración. Hablemos de evidencia:
-
Probióticos específicos como los de Actifemme® Óptima restauran la microbiota vaginal con cepas que llegan vivas donde tienen que llegar. Ayudan a prevenir recurrencias y acompañan el tratamiento de infecciones.
-
Geles con pH alcalino como Actifemme® Íntimo Alcalino están diseñados para calmar el picor durante infecciones por hongos. Tienen árbol del té, hoja de olivo y un pH que desactiva a la Cándida. Sin jabón. Sin tonterías.
-
Y una rutina que respete tu flora, no que la ataque: nada de toallitas con perfume, ni ropa sintética 24/7. Tu vulva merece un trato mejor.
Cuidarte es entenderte
Tu vulva no necesita flores ni metáforas. Necesita que la escuches. Que sepas que el picor no es castigo ni descuido. Es información.
Romper el ciclo del picor empieza con dejar de normalizarlo. Y con actuar a tiempo. Porque cuando entiendes lo que pasa ahí abajo, no solo mejoras tu salud íntima. También recuperas el control. Y eso sí que se nota.
¿Sabías que…?
Un pH vaginal alterado (por debajo de 3,5 o por encima de 4,5) es como una alfombra roja para hongos y bacterias. La flora avisa. El picor es su forma de levantar la mano.
Retención de líquidos en la menopausia: cuando el cuerpo confunde falta de agua con exceso
Retención de líquidos en la menopausia: cuando el cuerpo confunde falta de agua con exceso
Durante la menopausia, muchas mujeres sienten que su cuerpo se vuelve un poco más “acuático”. Hinchazón, pesadez, anillos que aprietan… No estás imaginando cosas: cerca del 75 % de las mujeres entre los 45 y 55 años nota cómo el cuerpo empieza a retener líquidos.
Y lo más curioso es que, a veces, el culpable no es el exceso, sino la falta: la deshidratación. Cuando el cuerpo percibe que le falta agua, hace lo lógico (para él): la guarda. Resultado, esa sensación de volumen extra que llega sin invitación.
Todo empieza con una palabra que lo explica casi todo: hormonas.
La bajada de estrógenos y progesterona altera cómo el cuerpo gestiona los líquidos. El sistema linfático y los riñones —nuestros filtros naturales— se ralentizan, y eliminar el exceso se vuelve más difícil. Por eso la hinchazón puede empezar incluso antes de la menopausia, durante la perimenopausia, o repetirse en otros momentos de revolución hormonal como el embarazo o la regla.
A veces el contexto también ayuda poco: menos movimiento, más sal de la cuenta, menos agua de la necesaria… y el sobrepeso, que puede agravar el problema. En España, la menopausia llega en torno a los 51 años, y los hábitos —sí, esos pequeños detalles del día a día— pueden marcar la diferencia entre sentirse ligera o notar el cuerpo “a medio fluir”.
La buena noticia: esto no tiene por qué quedarse así. Con una alimentación equilibrada, buena hidratación, diagnóstico médico y algunos ajustes sostenibles, es posible recuperar la ligereza y el bienestar. Porque el cuerpo cambia, pero sigue sabiendo encontrar su punto de equilibrio.
¿Qué es la retención de líquidos en la menopausia?
Cuando hablamos de retención de líquidos en la menopausia, nos referimos a la acumulación excesiva de agua en diferentes partes del cuerpo, como las piernas, los tobillos o incluso la cara. Este líquido se queda “atrapado” entre las células porque el cuerpo no lo elimina correctamente, lo que causa hinchazón y molestias. Parte de este líquido atrapado es linfa, que normalmente debería ser drenada por el sistema linfático. El edema es la manifestación visible de esta acumulación, y los edemas pueden presentarse en distintas zonas, siendo signos claros de retención de líquidos.
Principales señales para identificarla
Las señales más comunes son:
- Hinchazón en piernas, tobillos y párpados
- Sensación constante de pesadez
- Subida de peso sin cambios en dieta o ejercicio
- Piel brillante o tensa; este es un síntoma característico de la retención de líquidos. La presión sobre los capilares puede contribuir a estos cambios en la piel. Si presionas con el dedo, queda una marca que tarda en desaparecer, lo que puede indicar la presencia de edema.
A veces, esta hinchazón puede afectar toda una pierna o incluso todo el cuerpo. Es importante tener en cuenta que estos síntomas pueden variar entre personas y que en algunos casos pueden indicar un edema más severo, por lo que se recomienda consultar a un médico si aparecen.

Por qué los cambios hormonales influyen
Durante la menopausia bajan los estrógenos, que regulan el equilibrio de agua y sal en el cuerpo. Al bajar, los riñones y el sistema linfático no funcionan igual y se dificulta eliminar el exceso de líquido. La progesterona, otra hormona importante, también baja y esto hace que el cuerpo retenga más sodio, y con él, más agua. Cambios hormonales similares ocurren durante la menstruación y el embarazo, y estos también pueden provocar retención de líquidos.
Además, estas hormonas ayudan a mantener la elasticidad de los vasos sanguíneos. Cuando bajan, los vasos se vuelven menos flexibles y la circulación se complica, lo que también facilita que el agua se acumule en los tejidos. La insuficiencia en el funcionamiento de los vasos sanguíneos puede contribuir a la acumulación de líquidos.
¿Cuánto suele durar la retención?
Suele empezar en la perimenopausia y puede continuar varios años después de la menopausia. Los síntomas suelen empeorar en verano por el calor, ya que los vasos sanguíneos se dilatan y el líquido se acumula más fácilmente.
Factores como la dieta, el ejercicio y el estilo de vida hacen que dure más o menos, y que los síntomas sean más o menos intensos. En algunos casos, la retención de líquidos puede prolongarse dependiendo de la persona y de cada caso particular. Aunque no es una enfermedad grave, puede afectar mucho la calidad de vida.
Principales causas de la retención de líquidos
En esta etapa suceden varios cambios en el cuerpo que favorecen que se acumule líquido. Conocerlos te ayudará a entender qué ocurre y cómo mejorar. A continuación, te presentamos las razones más frecuentes de la retención de líquidos en la menopausia, ya que algunos factores como los cambios hormonales, el sedentarismo o la alimentación pueden influir en su aparición. Además, es importante tener en cuenta que algunas enfermedades, como trastornos cardíacos, renales o hepáticos, pueden ser la causa subyacente de este problema.
Menor producción de estrógenos y progesterona
Los estrógenos y el control del agua
Los estrógenos ayudan a que los riñones eliminen el sodio y el agua que el cuerpo no necesita. Cuando hay insuficiencia de estrógenos, el organismo retiene más líquido, sobre todo en piernas, abdomen y cara.
La progesterona y su efecto diurético
La progesterona ayuda a eliminar el sodio a través de la orina. Al bajar, el cuerpo retiene más sal y agua, causando hinchazón y sensación de peso. La retención de líquidos puede ser un síntoma de la disminución de esta hormona.
Problemas en la circulación y el sistema linfático
Vasos menos elásticos
Con la edad y los cambios hormonales, las venas pierden elasticidad y la sangre tarda más en volver al corazón, lo que favorece que el líquido se quede estancado en piernas y tobillos. Esta pérdida de elasticidad también afecta el tejido circundante, facilitando la acumulación de líquidos en la zona.
Menor drenaje de líquidos
El sistema linfático elimina el líquido sobrante y las toxinas; cuando funciona peor, el agua no sale bien, generando inflamación y pesadez. Esta acumulación de líquidos puede manifestarse como edema, que es la hinchazón causada por el exceso de líquido en los tejidos.
Cambios en la microbiota intestinal
Cambio en las bacterias del intestino
Los estrógenos influyen en las bacterias del intestino. Al bajar, cambian las bacterias, provocando inflamación y dificultando eliminar líquidos y toxinas. Además, algunos cambios específicos en la microbiota pueden aumentar la retención de líquidos.
Menos “estrógenos reciclados”
Con menos bacterias que reactivan estrógenos, se acumulan problemas como la retención, inflamación y aumento de peso, siendo la retención de líquidos un síntoma que puede indicar estos desequilibrios.
Estilo de vida y alimentación
Sedentarismo
Pasar mucho tiempo sentada o de pie sin moverse dificulta el retorno de líquidos desde las piernas, causando hinchazón. Además, el sedentarismo puede contribuir al aumento de volumen corporal debido a la acumulación de líquidos.
Exceso de sal
Los alimentos procesados y productos en conserva suelen tener una gran cantidad de sal, lo que hace que el cuerpo retenga agua para equilibrar. Es importante identificar las principales fuentes de sodio en la dieta y reducir la cantidad de sal que consumimos, eligiendo productos con bajo contenido de sodio. Se recomienda evitar alimentos en conserva y conservas, así como otros productos procesados, para ayudar a prevenir la retención de líquidos.
Poca hidratación
Beber poca agua lleva al cuerpo a conservar líquido, empeorando la retención. Esto ocurre porque el organismo retiene líquidos como mecanismo de defensa ante la deshidratación, acumulando agua para protegerse cuando percibe una ingesta insuficiente.
Síntomas más comunes y cómo reconocerlos
- Hinchazón localizada (piernas, tobillos, abdomen)
- Aumento de peso inexplicado
- Sensación de piernas pesadas y cansadas
- Piel tensa, brillante con máximo significado del signo “fóvea” (huella temporal al presionar la piel)
- Mayor visibilidad de celulitis o “piel de naranja”
El edema es un síntoma frecuente de la retención de líquidos y puede presentarse de diferentes formas, afectando a algunas personas en distintas partes del cuerpo. En algunos casos, los edemas pueden ser más notorios y variar según la causa subyacente.
Soluciones efectivas para aliviar la retención
Existen diferentes tratamientos y consejos que pueden ayudar a aliviar la retención de líquidos, y es fundamental elegir el tratamiento adecuado según las causas y características de cada persona. Para mejorar esta sensación, es necesario actuar en varios frentes, manteniendo la presencia de hábitos saludables como una alimentación equilibrada, ejercicio regular y masajes específicos. Recuerda que cada solución debe adaptarse a la persona y sus necesidades individuales para potenciar los beneficios del tratamiento. Es importante advertir que, si la retención de líquidos no se trata adecuadamente, existe el riesgo de complicaciones graves como infecciones, úlceras o enfermedades cardiovasculares, por lo que siempre se recomienda consultar a un médico.
Si deseas más información sobre hábitos saludables, plantas medicinales y circulación, te invitamos a consultar nuestra sección dedicada a estos temas. Además, algunos productos naturales contienen ingredientes activos como la vitamina P, que ayudan a mejorar la circulación, fortalecer las paredes capilares y reducir la sensación de pesadez en las piernas, contribuyendo al bienestar vascular.
Ejercicio regular que combine cardio y fuerza
Mejora la circulación
El movimiento diario, como caminar o nadar, ayuda a que la sangre y la linfa circulen mejor, eliminando el exceso de líquido. Además, el ejercicio favorece la oxigenación y el drenaje de líquidos en el tejido subcutáneo, lo que contribuye a una mejor salud circulatoria. El entrenamiento con pesas ayuda a mantener los músculos que actúan como una bomba natural.
Actividades recomendadas
Yoga, pilates, bailar, pedalear son opciones que, además de activar la circulación, reducen estrés.
Cuánto ejercicio hacer
Se recomienda moverse 3 a 4 veces por semana, 45 a 60 minutos cada vez. Algunos especialistas sugieren ajustar la frecuencia del ejercicio según las necesidades individuales de cada persona.
Controlar la sal y consumir alimentos diuréticos
Menos sal, mejor bienestar
Reducir la sal y evitar comidas procesadas, embutidos y productos en conserva es vital para evitar la acumulación de líquidos. Es recomendable disminuir la cantidad de sal añadida a las comidas y optar por productos con bajo contenido de sodio. Además, es importante identificar las principales fuentes de sodio en la dieta, como las conservas y otros alimentos procesados, y preferir alimentos frescos para reducir la retención de líquidos.
Alimentos que ayudan
Pepino, sandía, espárragos, alcachofas, tomate y otros con potasio facilitan la eliminación de líquido. Además, los pescados son una excelente opción saludable, ya que aportan vitaminas y ayudan a mantener una dieta equilibrada. Es importante elegir alimentos bajos en grasas y grasa para favorecer la circulación y el control de peso.
El poder del potasio
El potasio contrarresta el sodio; por eso, frutas y verduras ricas en potasio son fundamentales. Las principales fuentes de potasio en la dieta incluyen plátanos, espinacas, patatas, aguacates y legumbres.
Infusiones que favorecen la eliminación de líquidos
Cola de caballo
Esta planta aumenta la producción de orina y mejora la eliminación de líquidos. La cola de caballo es uno de los productos naturales más utilizados para este fin.
Té verde
Tiene propiedades antioxidantes y diuréticas suaves que limpian el organismo. El té verde es un producto natural ampliamente recomendado por sus propiedades diuréticas, formando parte de los productos utilizados para ayudar a combatir la retención de líquidos.
Otras opciones
Diente de león, abedul y vid roja también ayudan a eliminar líquidos y mejorar la circulación. Estos productos naturales son recomendados para la eliminación de líquidos y pueden complementar el tratamiento de la retención.
Uso recomendado
Consumir de forma moderada, con descansos para no sobrecargar los riñones.
Terapias como la presoterapia y masajes linfáticos
Cómo funciona la presoterapia
Es un método que usa presión de aire para estimular el drenaje linfático y la circulación, reduciendo la hinchazón. Este tratamiento actúa a nivel profundo sobre el tejido subcutáneo, ayudando a mejorar la salud integral y a aliviar condiciones como la retención de líquidos.
Ventajas para la menopausia
Alivia la sensación de pesadez, ayuda con la celulitis y mejora la circulación. Además, la presoterapia contribuye a reducir el volumen en zonas localizadas del cuerpo, como abdomen, piernas o glúteos.
Masajes linfáticos
Movimientos suaves que favorecen la eliminación de líquidos y alivian la inflamación. El masaje linfático debe adaptarse a cada persona, considerando sus necesidades individuales, y actúa en diferentes niveles del tejido para potenciar sus beneficios.
Medicamentos y tratamientos complementarios
Plantas medicinales para mejorar la circulación
El ginkgo, rusco, castaño de indias y centella asiática son útiles para fortalecer los vasos sanguíneos y mejorar el drenaje. Estos productos naturales se recomiendan como productos efectivos para mejorar la circulación y aliviar la retención de líquidos.
Medicamentos diuréticos
En casos severos, se pueden usar diuréticos bajo control médico como tratamiento para eliminar líquidos. Es importante que un profesional supervise su uso para evitar desequilibrios.
Actifemme® Menescor: un aliado integral para diferentes dimensiones de la menopausia
La menopausia no se vive solo desde los síntomas visibles: también involucra cambios que afectan la energía, el ánimo, los huesos, el corazón y la mente. En esta etapa, apostar por un enfoque global marca la diferencia. Actifemme® Menescor está formulado para acompañarte en todas las fases de la menopausia, desde la perimenopausia hasta la posmenopausia, actuando en distintas dimensiones del bienestar femenino. Su combinación de Resveratrol Veri-té® de alta pureza y Vitamina D₃ ha demostrado beneficios en estudios clínicos, ayudando a reducir sofocos, mejorar la función cognitiva, aliviar el malestar articular y muscular, y cuidar la salud ósea y cardiovascular. Su formato bucodispersable con sabor a limón facilita la toma diaria y es apto para mujeres con diabetes, celiaquía o intolerancia a la lactosa, lo que lo convierte en un aliado práctico, seguro y fácil de integrar en la rutina.
Un recordatorio importante: la menopausia no es una etapa para resistir en silencio, sino para vivir con información, acompañamiento y apoyo especializado. Contar con opciones basadas en evidencia científica, como Actifemme® Menescor puede ayudarte a recuperar la vitalidad y el equilibrio desde dentro.
Conclusión
La retención de líquidos es uno de esos efectos secundarios frecuentes de la menopausia, pero no tiene por qué convertirse en un peso extra —ni físico ni mental. La buena noticia es que hay muchas formas de suavizarla, y todas empiezan por lo mismo: escuchar al cuerpo y darle lo que necesita.
Cada mujer tiene su propia ecuación. Para algunas, moverse más marca la diferencia; para otras, ajustar la alimentación, hidratarse bien o incorporar infusiones naturales puede ser suficiente. También existen terapias de drenaje o tratamientos médicos personalizados que ayudan a recuperar esa sensación de ligereza que parecía olvidada.
Lo importante no es hacer todo a la vez, sino encontrar el equilibrio que funcione para ti: un ritmo sostenible, acompañado de buenos hábitos, revisiones médicas y un poco de paciencia.
Porque la menopausia no viene a restar bienestar, sino a invitarte a cuidar de otra forma.
Tu zona íntima tiene su propio clima… y el pH vaginal es quien maneja el termostato
Tu zona íntima tiene su propio clima… y el pH vaginal es quien maneja el termostato
El pH vaginal no suele ser tema de conversación, pero debería. Detrás de ese número —que parece sacado de un laboratorio— se esconde parte del equilibrio que protege tu zona íntima, previene infecciones y acompaña tu bienestar diario.
En esta guía te contamos cómo funciona ese sistema de defensa tan pequeño como sofisticado, y cómo mantenerlo en su punto justo sin necesidad de complicarse ni obsesionarse.
¿Qué es el pH vaginal? Una comprensión profunda pero sencilla
El pH vaginal mide cuán ácido o alcalino es el ambiente interno. En la escala de 0 a 14, el 7 es neutro (como el agua). Menos de 7: terreno ácido. Más de 7: alcalino. En condiciones normales, el pH de una mujer en edad fértil oscila entre 3.8 y 4.5. Puede parecer poco, pero ese margen minúsculo es lo que mantiene todo en orden. Esa acidez es el idioma natural del cuerpo: el resultado de un ecosistema de bacterias, hormonas y mucosa trabajando al unísono. No hay casualidad, hay ingeniería biológica.
El origen de la acidez vaginal
Esa acidez viene de una alianza silenciosa entre tus bacterias y tus hormonas. El 90 % de las bacterias que habitan una vagina sana son Lactobacillus, y lejos de ser un enemigo microscópico, son el equipo de seguridad del cuerpo. Las especies más habituales —L. crispatus, L. iners, L. gasseri y L. jensenii— se alimentan del glucógeno que las células del epitelio vaginal almacenan gracias al estrógeno.
El proceso es digno de un laboratorio: la enzima α-amilasa descompone ese glucógeno en maltosa y maltotriosa, que los lactobacilos fermentan en ácido láctico. Resultado: un pH perfecto para ti, pero hostil para casi cualquier patógeno.
Y como si fuera poco, estos lactobacilos también producen peróxido de hidrógeno (H₂O₂) y bacteriocinas, su propio kit antibacteriano natural. Tres defensas que trabajan en equipo para mantener el equilibrio sin que tú tengas que mover un dedo.
Variaciones del pH según la edad
El pH vaginal no es constante a lo largo de la vida de una mujer:
-
Prepuberal: pH más alto (>4.5), con predominio de bacterias anaerobias y menos lactobacilos
-
Edad reproductiva: pH 3.8-4.5, con dominancia de Lactobacillus
-
Perimenopausia y postmenopausia: pH puede aumentar por encima de 4.5 e incluso alcanzar 5-6, debido a la disminución de estrógeno que reduce el glucógeno vaginal y, consecuentemente, los lactobacilos
La importancia del pH vaginal: Funciones críticas para la salud
1. Protección contra infecciones vaginales: El escudo natural
El pH vaginal funciona como una contraseña biológica: si alguien cambia los números, el sistema se desajusta.
Protección contra la vaginosis bacteriana (VB):
La vaginosis bacteriana es la infección vaginal más común en Estados Unidos, y está íntimamente relacionada con el pH vaginal. Cuando el pH se eleva por encima de 4.5, se crea un ambiente propicio para el crecimiento de bacterias anaerobias asociadas con VB, incluyendo Gardnerella vaginalis (que puede representar hasta el 29% de las bacterias en mujeres con VB), Prevotella (13%), Atopobium vaginae, Megasphaera, y bacterias asociadas a VB como BVAB1 y BVAB2.
Los síntomas característicos de la VB incluyen un olor vaginal "a pescado", flujo grisáceo o blanco homogéneo, y malestar pélvico. Un pH vaginal superior a 4.5 es uno de los criterios diagnósticos principales.
Protección contra infecciones por hongos:
Las infecciones por Candida son un clásico recurrente, pero con un giro curioso: el pH vaginal suele mantenerse normal (menor de 4.5).
Lo que falla no es el número, sino el reparto interno de bacterias. Cuando se descompensa, Candida albicans aprovecha el hueco y se multiplica.
El resultado: picor, ardor y ese flujo espeso tipo requesón que todas las ginecólogas reconocen a metros. Ocurre en un 75 % de las mujeres alguna vez en la vida. Así de común, así de molesto.
La condición de citólisis vaginal:
Una condición menos conocida llamada citolisis vaginal o "síndrome de sobrecrecimiento de lactobacilos" puede ocurrir cuando hay un exceso de Lactobacillus, causando un pH excesivamente bajo (≤3.8). Esto produce síntomas similares a las infecciones por levaduras, como picazón, ardor y flujo blanco, pero requiere un tratamiento completamente diferente.
2. Mantenimiento de la flora vaginal saludable: Un ecosistema complejo
La vagina alberga más de 200 especies bacterianas, constituyendo el segundo ecosistema bacteriano más diverso del cuerpo después del intestino. Este ecosistema se conoce como microbioma vaginal.
Composición de un microbioma saludable:
Investigadores han identificado diferentes tipos de comunidades vaginales, conocidas como Estados Comunitarios (Community State Types o CST). En mujeres sanas:
-
CST I: Dominado por L. crispatus
-
CST II: Dominado por L. gasseri
-
CST III: Dominado por L. iners
-
CST V: Dominado por L. jensenii
-
CST IV: Microbioma diverso con menor presencia de lactobacilos y mayor proporción de bacterias anaerobias
Aproximadamente el 73% de las mujeres tienen microbiomas dominados por Lactobacillus, mientras que el 27% presentan comunidades más diversas (CST IV). Es importante destacar que algunas mujeres sanas, particularmente de origen afrodescendiente y latinoamericano, pueden tener naturalmente un microbioma más diverso sin síntomas patológicos.
El papel protector del microbioma:
Un microbioma dominado por Lactobacillus produce menos citoquinas inflamatorias y ofrece mayor protección contra infecciones de transmisión sexual (ITS), VIH, y complicaciones del embarazo.
3. Fertilidad: El pH como factor crítico para la concepción
El pH vaginal ejerce una influencia directa sobre la capacidad reproductiva de una mujer.
El dilema del pH y los espermatozoides:
Existe una paradoja interesante: mientras que el ambiente vaginal naturalmente ácido (pH 3.8-4.5) protege contra infecciones, los espermatozoides requieren un ambiente más alcalino para sobrevivir y mantener su motilidad óptima.
Los espermatozoides prosperan en un pH entre 7.0 y 8.5. Cuando el pH vaginal cae por debajo de 6.0, la motilidad espermática disminuye significativamente. Un ambiente excesivamente ácido puede dañar las membranas de los espermatozoides y reducir drásticamente su viabilidad.
La solución natural del cuerpo:
El semen tiene un pH alcalino entre 7.2 y 8.0, lo que ayuda a neutralizar temporalmente la acidez vaginal y proteger a los espermatozoides durante su tránsito inicial. Además, durante la ovulación, el moco cervical se vuelve más alcalino (pH 7-12), creando un ambiente más favorable para la supervivencia espermática que puede durar hasta 48 horas.
Impacto del desequilibrio del pH:
Un pH vaginal constantemente elevado (>4.5), asociado con condiciones como VB, puede aumentar el riesgo de infertilidad, enfermedad inflamatoria pélvica, y transmisión de ITS. Por el contrario, un pH excesivamente bajo puede crear un ambiente hostil que impide la concepción exitosa.
4. Embarazo y parto: Protección para madre y bebé
Durante el embarazo, el pH vaginal adquiere una importancia aún mayor debido a su papel en la protección fetal y el desarrollo gestacional adecuado.
Adaptaciones durante el embarazo:
El embarazo induce cambios significativos en el microbioma vaginal:
-
Aumento de estrógeno:Los niveles elevados de estrógeno durante el embarazo incrementan el depósito de glucógeno en el epitelio vaginal, lo que favorece el crecimiento de lactobacilos
-
Mayor estabilidad: El microbioma vaginal se vuelve más estable durante el embarazo, con menor variabilidad en la composición bacteriana
-
pH reducido: Muchas mujeres experimentan una disminución del pH al inicio del embarazo debido al aumento de lactobacilos
Protección contra complicaciones:
Un pH vaginal saludable durante el embarazo protege contra:
-
Parto prematuro: Un pH vaginal superior a 5.0 se ha asociado con un riesgo tres veces mayor de trabajo de parto prematuro. Los estudios muestran que el tamizaje regular del pH vaginal puede reducir significativamente los nacimientos prematuros antes de las 37 semanas y los nacimientos extremadamente prematuros antes de las 32 semanas.
-
Bajo peso al nacer: El pH vaginal alterado se asocia con mayor riesgo de bebés con peso inferior a 2500g
-
Ruptura prematura de membranas: El desequilibrio del microbioma puede debilitar las membranas amnióticas
-
Infecciones ascendentes: Un pH elevado permite que bacterias patógenas asciendan al útero, potencialmente infectando al feto
Influencia en el trabajo de parto:
Investigaciones recientes sugieren que el pH vaginal puede influir en la eficacia de la maduración cervical durante la inducción del parto. Mujeres con pH vaginal ≤4.5 experimentan una maduración cervical más rápida, menor tiempo hasta el parto activo, y mayor probabilidad de parto vaginal en comparación con aquellas con pH >4.5.
Tamizaje durante el embarazo:
Dada la importancia del pH vaginal en los resultados del embarazo, algunos expertos recomiendan el tamizaje regular del pH vaginal durante el control prenatal, especialmente en mujeres con factores de riesgo de parto prematuro.
Factores que pueden alterar el pH vaginal: Disruptores del equilibrio
Múltiples factores internos y externos pueden perturbar el delicado equilibrio del pH vaginal.
1. Uso de antibióticos: El arma de doble filo
Los antibióticos, aunque esenciales para tratar infecciones bacterianas, pueden tener efectos colaterales no deseados en el microbioma vaginal.
Mecanismo de disrupción:
Los antibióticos sistémicos no discriminan entre bacterias "buenas" y "malas". Cuando se toman antibióticos orales para tratar infecciones en otras partes del cuerpo, también pueden eliminar o reducir significativamente las poblaciones de Lactobacillus en la vagina. Esta pérdida de lactobacilos beneficiosos puede:
-
Elevar el pH vaginal por encima de 4.5
-
Crear un ambiente propicio para el sobrecrecimiento de levaduras (Candida)
-
Permitir la proliferación de bacterias anaerobias asociadas con VB
Estrategias de mitigación:
Para minimizar el impacto de los antibióticos en la flora vaginal:
-
Tomar probióticos que contengan cepas de Lactobacillus (especialmente L. rhamnosus GR-1 y L. reuteri RC-14) durante y después del tratamiento antibiótico.
-
Completar el curso completo de antibióticos según lo prescrito.
-
Consultar con el médico sobre opciones de tratamiento que minimicen el impacto en la flora vaginal.
2. Cambios hormonales: Los reguladores maestros del ecosistema vaginal
Las hormonas, particularmente el estrógeno y la progesterona, ejercen una influencia profunda sobre el pH vaginal a lo largo del ciclo de vida de una mujer.
Durante el ciclo menstrual:
El pH vaginal fluctúa naturalmente durante el ciclo menstrual:
-
Fase folicular: El pH tiende a ser más bajo debido a los niveles crecientes de estrógeno que estimulan la producción de glucógeno
-
Ovulación: El moco cervical se vuelve más alcalino para favorecer la supervivencia espermática
-
Fase lútea:Los niveles elevados de progesterona pueden alterar ligeramente la composición del microbioma, potencialmente aumentando el pH
-
Menstruación: La sangre menstrual tiene un pH neutro de aproximadamente 7.2-7.4, lo que eleva temporalmente el pH vaginal. Este cambio puede permitir un aumento temporal de bacterias anaerobias
Durante el embarazo:
El embarazo generalmente estabiliza el microbioma vaginal y puede reducir el pH debido al aumento sostenido de estrógeno.
Durante la menopausia:
La menopausia representa un cambio dramático en el ambiente vaginal:
-
La disminución de estrógeno reduce el glucógeno en el epitelio vaginal
-
Los niveles de Lactobacillus disminuyen significativamente
-
El pH vaginal puede aumentar por encima de 5.0 o incluso 6.0
-
Aumenta el riesgo de atrofia vaginal, sequedad e infecciones
La terapia de reemplazo hormonal con estrógeno puede ayudar a restaurar el pH vaginal normal y aumentar las poblaciones de Lactobacillus.
3. Higiene inadecuada: Menos es más
Paradójicamente, los intentos excesivos de "limpiar" la vagina pueden alterar significativamente su equilibrio natural.
El problema con las duchas vaginales:
Las duchas vaginales implican introducir soluciones líquidas (típicamente agua con vinagre o productos comerciales) en el canal vaginal. A pesar de que aproximadamente el 20% de las mujeres estadounidenses entre 15 y 44 años practican duchas vaginales, esta práctica conlleva riesgos significativos:
-
Alteración del pH vaginal: Las duchas vaginales pueden elevar drásticamente el pH vaginal, eliminando el ambiente ácido protector
-
Eliminación de bacterias beneficiosas: Las duchas eliminan mecánica y químicamente los lactobacilos protectores
-
Mayor riesgo de infecciones:Las mujeres que practican duchas vaginales tienen 5 veces más probabilidades de desarrollar VB, y también presentan mayor riesgo de enfermedad inflamatoria pélvica (73% mayor riesgo), infecciones de transmisión sexual, y candidiasis recurrente.
-
Complicaciones del embarazo: Las duchas vaginales se asocian con mayor riesgo de embarazo ectópico (76% mayor riesgo), parto prematuro, y bajo peso al nacer
La capacidad de autolimpieza de la vagina:
La vagina es un órgano autolimpiante. El flujo vaginal natural, compuesto de células descamadas, bacterias beneficiosas y moco vaginal, es el mecanismo de limpieza del cuerpo. Este flujo naturalmente expulsa patógenos y células muertas hacia el exterior.
Productos de higiene inadecuados:
Otros productos que pueden alterar el pH vaginal incluyen:
-
Jabones perfumados o fuertemente alcalinos
-
Toallitas femeninas con químicos irritantes
-
Desodorantes vaginales
-
Espermicidas con nonoxinol-9 pueden irritar la vagina
Recomendaciones de higiene adecuada:
-
Lavar solo la vulva (parte externa) con agua tibia
-
Si se usa jabón, debe ser suave, sin fragancia, y solo en la vulva externa
-
Nunca introducir jabón o productos de limpieza dentro de la vagina
-
Secar suavemente después del lavado
4. Actividad sexual: Impacto temporal pero significativo
La actividad sexual puede afectar temporalmente el pH vaginal de varias maneras.
Efecto del semen:
El semen tiene un pH alcalino de 7.2-8.0, significativamente más alto que el pH vaginal normal. Cuando el semen entra en contacto con el ambiente vaginal:
-
Neutraliza temporalmente la acidez vaginal
-
Crea un ambiente menos ácido que puede favorecer a ciertas bacterias anaerobias
-
Puede desencadenar un episodio de VB, especialmente con exposición repetida
Sin embargo, el cuerpo normalmente restaura el pH vaginal normal dentro de pocas horas después del coito. La exposición repetida al semen puede hacer más difícil que el ambiente vaginal se recupere completamente.
Introducción de nuevos microorganismos:
El contacto sexual puede introducir bacterias de la piel, boca, o área genital de la pareja. Esto puede alterar temporalmente el equilibrio microbiano vaginal.
Irritación mecánica:
La fricción durante el sexo puede causar microtraumas en el tejido vaginal, haciéndolo más susceptible a infecciones.
Prevención del desequilibrio:
Para minimizar el impacto de la actividad sexual en el pH vaginal:
-
Usar condones para prevenir que el semen alcalinice el ambiente vaginal
-
Los condones también protegen contra ITS, que pueden alterar el pH y la flora vaginal
-
Orinar después del sexo para eliminar bacterias de la uretra
-
Evitar duchas vaginales después del sexo
Cómo mantener un pH vaginal saludable: Estrategias prácticas basadas en evidencia
Mantener un pH vaginal equilibrado requiere un enfoque holístico que combine buenas prácticas de higiene, nutrición adecuada, y estilo de vida saludable.
1. Evitar duchas vaginales: Respetar la naturaleza autolimpiante de la vagina
Como se explicó anteriormente, las duchas vaginales son perjudiciales y deben evitarse por completo. La vagina se limpia naturalmente mediante el flujo vaginal. Solo se debe lavar la vulva externa con agua tibia o un jabón suave sin fragancia.
2. Usar ropa interior de algodón: Promover la respirabilidad
La elección del tejido de la ropa interior tiene un impacto directo en la salud vaginal.
Beneficios del algodón:
-
Transpirabilidad: El algodón permite la circulación de aire, reduciendo la acumulación de calor y humedad
-
Absorción de humedad: El algodón absorbe naturalmente la humedad, manteniendo el área seca
-
Hipoalergénico: El algodón 100% es menos probable que cause irritación o reacciones alérgicas
-
Prevención de infecciones: Al mantener el área seca y ventilada, el algodón reduce el riesgo de sobrecrecimiento de levaduras y bacterias
Evitar materiales sintéticos:
Los materiales sintéticos como nylon, poliéster y spandex pueden atrapar calor y humedad, creando un ambiente propicio para infecciones. Si bien ocasionalmente está bien usar ropa interior sintética, el algodón debe ser la elección para uso diario.
Consideraciones adicionales:
-
Cambiar la ropa interior diariamente
-
Evitar usar ropa interior muy ajustada
-
Considerar algodón orgánico si tiene piel sensible
3. Practicar sexo seguro: Protección multifacética
El sexo seguro no solo previene ITS, sino que también ayuda a mantener el equilibrio del pH vaginal.
Uso de condones:
-
Los condones evitan que el semen alcalino altere el pH vaginal
-
Proporcionan protección altamente efectiva contra ITS (VIH, gonorrea, clamidia, sífilis) cuando se usan correcta y consistentemente
-
Los condones de látex, polisopreno y poliuretano son los más efectivos
-
Los condones femeninos (internos) también son efectivos, aunque ligeramente menos que los masculinos
Prácticas adicionales de sexo seguro:
-
Orinar después del sexo para eliminar bacterias
-
Limpiarse suavemente con agua tibia después del sexo
-
Discutir historial sexual e ITS con nuevas parejas
-
Efectuarse pruebas regulares de ITS
-
Nunca ducharse después del sexo, ya que no previene embarazo o ITS y puede propagar infecciones
4. Limitar el uso de antibióticos: Uso prudente
Cuando sea necesario tomar antibióticos:
-
Tomar solo cuando estén médicamente indicados y recetados por un profesional de salud
-
Completar el curso completo según las indicaciones
-
Considerar suplementos probióticos durante y después del tratamiento para ayudar a restaurar la flora vaginal
-
Informar al médico sobre cualquier síntoma vaginal que se desarrolle durante el tratamiento antibiótico
5. Mantener un equilibrio hormonal: Manejo a lo largo de la vida
Durante la edad reproductiva:
-
Mantener un ciclo menstrual regular mediante estilo de vida saludable
-
Discutir con el médico cualquier irregularidad menstrual significativa
Durante la menopausia:
-
Consultar con el médico sobre terapia de reemplazo hormonal si se experimentan síntomas vaginales problemáticos (sequedad, pH elevado, infecciones recurrentes)
-
La terapia con estrógeno vaginal puede ayudar a restaurar el pH vaginal normal y las poblaciones de Lactobacillus
Durante el embarazo:
-
Mantener el control prenatal regular
-
Considerar pruebas de pH vaginal si hay factores de riesgo de parto prematuro
-
Informar inmediatamente cualquier síntoma vaginal inusual al obstetra
6. Dieta equilibrada: Nutrición para el microbioma
Una dieta rica en ciertos alimentos puede apoyar un microbioma vaginal saludable.
Alimentos probióticos:
Los probióticos son microorganismos vivos que confieren beneficios a la salud cuando se consumen en cantidades adecuadas.
Yogur y productos lácteos fermentados:
-
El yogur natural sin azúcar que contiene cultivos vivos de Lactobacillus acidophilus puede apoyar la salud vaginal
-
Buscar productos que indiquen específicamente "cultivos vivos y activos"
-
Evitar yogures con azúcares añadidos, ya que el azúcar puede promover el crecimiento de levaduras
-
Otras opciones incluyen kéfir, productos fermentados
Suplementos probióticos:
Algunos estudios sugieren que los probióticos orales que contienen cepas específicas pueden colonizar la vagina y mejorar el microbioma vaginal:
-
Lactobacillus rhamnosus GR-1 y L. reuteri RC-14 han mostrado beneficios en estudios clínicos
-
Estos probióticos pueden ser especialmente útiles para mujeres que sufren VB recurrente
Sin embargo, es importante notar que muchos probióticos comerciales contienen especies de Lactobacillus que normalmente habitan el intestino (L. acidophilus, L. rhamnosus) en lugar de las especies vaginales dominantes (L. crispatus, L. iners). La efectividad de los probióticos varía entre individuos.
Consideraciones dietéticas adicionales:
-
Mantener una dieta equilibrada rica en frutas, verduras y granos integrales
-
Mantenerse bien hidratada
-
Limitar el consumo excesivo de azúcar, que puede promover el crecimiento de levaduras
7. Geles Íntimos: Productos especializados para el cuidado vaginal
Los geles o lavados íntimos están diseñados específicamente para la zona genital externa y ofrecen ventajas sobre jabones regulares.
Características de productos íntimos de calidad:
-
pH balanceado: Formulados para mantener un pH similar al de la vagina (generalmente alrededor de 4.0-4.5)
-
Sin fragancia: Productos sin fragancias artificiales reducen el riesgo de irritación
-
Libres de sulfatos: Evitan surfactantes agresivos como lauril sulfato de sodio (SLS)
-
Hipoalergénicos: Formulados para minimizar reacciones alérgicas
-
Testados ginecológicamente: Productos que han pasado pruebas de seguridad
Ingredientes beneficiados:
Algunos productos íntimos contienen ingredientes que pueden apoyar el ambiente vaginal saludable:
-
Ácido láctico: Ayuda a mantener el pH ácido
-
Prebióticos (como lactitol): Pueden promover el crecimiento de lactobacilos beneficiosos
-
Aloe vera y manzanilla: Ingredientes calmantes que pueden reducir la irritación
Uso adecuado:
-
Aplicar solo en la vulva externa, nunca dentro del canal vaginal
-
Enjuagar completamente
-
Usar solo cuando sea necesario; el agua tibia sola es suficiente para muchas mujeres
Precaución importante:
Aunque los geles íntimos de calidad pueden ser útiles, no son estrictamente necesarios para todas las mujeres. La vagina es autolimpiante, y muchas mujeres pueden mantener una salud vaginal óptima simplemente lavando la vulva externa con agua tibia.
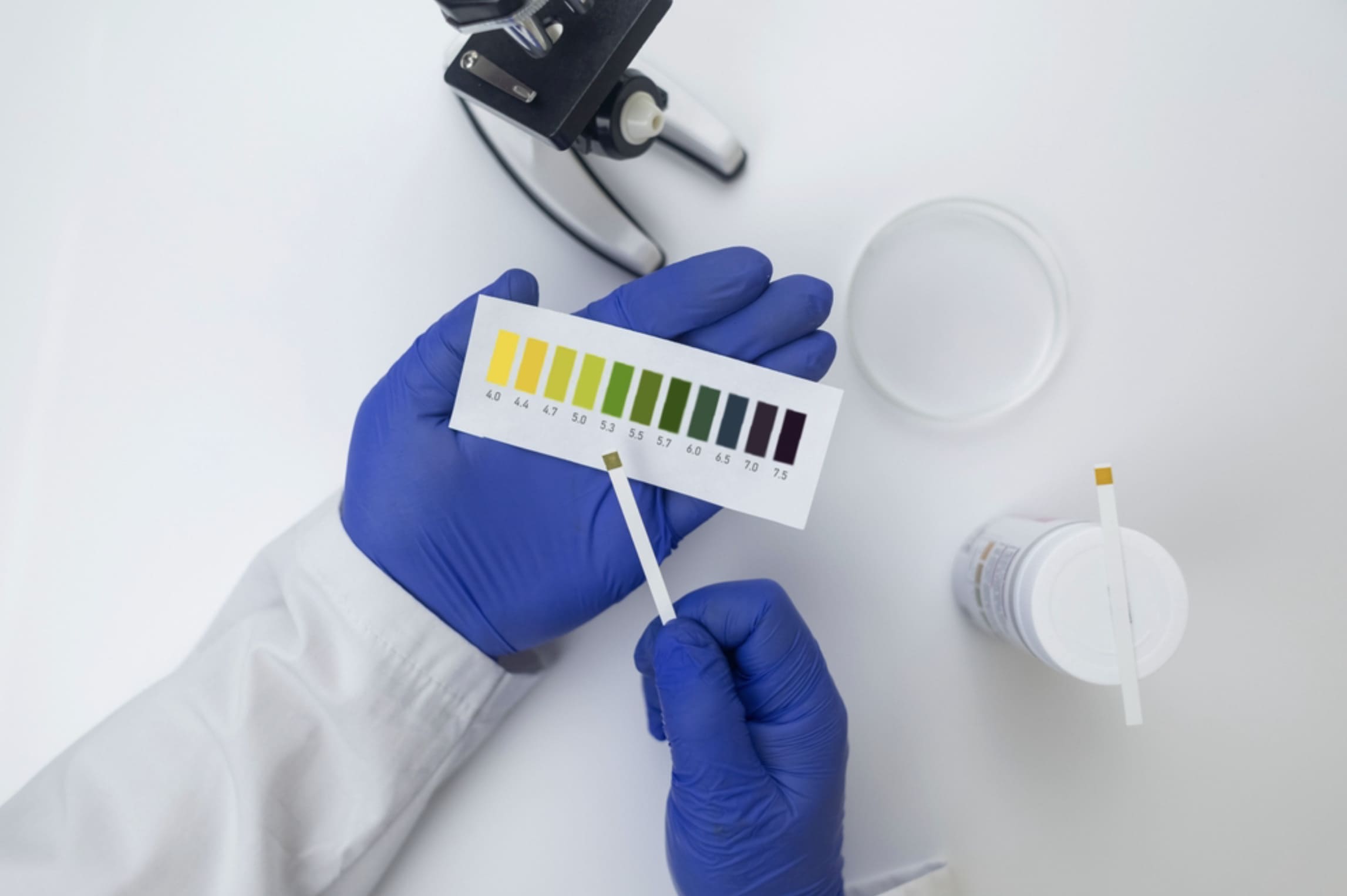
Pruebas de pH vaginal en casa: Monitoreo de la salud vaginal
Para las mujeres que desean monitorear su salud vaginal, las pruebas de pH en casa están disponibles y son relativamente simples de usar.
Cuándo considerar una prueba de pH:
-
Síntomas de infección vaginal (olor inusual, flujo anormal, picazón, ardor)
-
Infecciones vaginales recurrentes
-
Durante el embarazo, especialmente si hay factores de riesgo de parto prematuro
-
Después de tratamiento antibiótico
-
Para diferenciar entre diferentes tipos de infecciones vaginales
Cómo usar kits de prueba de pH en casa:
Los kits de prueba de pH vaginal típicamente incluyen hisopos o tiras de prueba y una tabla de colores:
-
Lavar las manos completamente
-
Insertar suavemente el hisopo o tira aproximadamente 1-2 pulgadas en la vagina
-
Mantener contra la pared vaginal durante 5 segundos
-
Retirar cuidadosamente sin tocar otras superficies
-
Comparar el cambio de color con la carta proporcionada
Interpretación de resultados:
-
pH 3.8-4.5: Rango normal saludable
-
pH >4.5: Puede indicar VB, tricomoniasis, o atrofia vaginal
-
pH <3.8: Puede sugerir citolisis vaginal (sobrecrecimiento de lactobacilos)
-
pH normal con síntomas: Puede indicar candidiasis (infección por levaduras), que típicamente ocurre con pH normal
Limitaciones importantes:
-
Las pruebas de pH son una herramienta de detección, no un diagnóstico definitivo
-
No pueden identificar el tipo específico de infección o patógeno
-
No detectan ITS como VIH, clamidia, gonorrea, herpes o VPH
-
Si los resultados son anormales o los síntomas persisten, es esencial consultar a un profesional de salud para evaluación y tratamiento adecuados
Factores que pueden afectar la precisión:
-
Contacto con sangre menstrual
-
Contacto reciente con semen
-
Uso reciente de duchas vaginales o productos vaginales
-
Contaminación con orina
Para obtener resultados más precisos, realice la prueba cuando no esté menstruando y espere al menos 24-48 horas después de la actividad sexual sin protección.
En caso de alteración del pH vaginal: Actifemme® Gel Íntimo Fisiológico y Actifemme Gel Íntimo Alcalino
Para situaciones en las que se experimenta una alteración en el pH vaginal, productos como Actifemme Gel Íntimo y Actifemme Gel Íntimo Alcalino pueden ofrecer alivio y restauración del ambiente natural de la zona íntima.
Actifemme® Gel Íntimo Fisiológico
Este producto está formulado para cuidar y mantener la zona íntima femenina, aportando componentes que ayudan a mantener el pH natural. Es adecuado para uso diario y puede ser especialmente útil en momentos en los que el equilibrio del pH vaginal está comprometido.
Actifemme® Gel Íntimo Alcalino
Este gel ha sido diseñado para situaciones donde un pH más alcalino es necesario para equilibrar el ambiente vaginal y evitar la proliferación de la candidiasis. Es útil, por ejemplo, cuando se ha diagnosticado una candidiasis o vaginosis bacteriana, donde el gel alcaliniza el pH para evitar una proliferación.
Conclusión
El pH vaginal no es un capricho biológico ni un concepto para memorizar en biología. Es el marcador más fiel de cómo está funcionando tu zona íntima. Mantenerlo entre 3.8 y 4.5 es mantener tu ecosistema interno en paz: con lactobacilos en su sitio, infecciones a raya, fertilidad estable y bienestar general.
Tu cuerpo ya sabe hacerlo, pero necesita que no le pongas obstáculos: evita duchas vaginales, elige ropa interior de algodón, usa productos con pH adaptado y recurre a probióticos o geles íntimos cuando sea necesario.
Y si algo cambia, medirlo en casa puede darte pistas, pero la interpretación —esa, siempre— déjasela a un profesional.
Entender cómo funciona tu pH no es obsesionarse, es escuchar a tu cuerpo en su propio idioma.
Candidiasis vaginal recurrente: el déjà vu que tu microbiota no pidió
Candidiasis vaginal recurrente: el déjà vu que tu microbiota no pidió
Si la candidiasis vaginal te suena demasiado familiar, no eres la única. Esta infección vaginal es una vieja conocida de muchas mujeres —aunque nadie la haya invitado. Su protagonista es la Candida albicans, un hongo tipo levadura que, en condiciones normales, vive sin hacer ruido dentro de la vagina.
El problema empieza cuando el equilibrio se rompe. Cambios hormonales o alteraciones en la microbiota vaginal (ese ecosistema microscópico que lo mantiene todo bajo control) le dan vía libre a la Candida para multiplicarse más de la cuenta. Y entonces llegan los síntomas.
Romper este ciclo implica entenderlo: no se trata solo de eliminar el hongo, sino de devolverle a tu flora su estabilidad natural.
En el equilibrio íntimo, los lactobacilos son las auténticas guardianas del orden. Estas bacterias beneficiosas mantienen la paz interior y vigilan que el pH se mantenga donde debe estar. Gracias a ellas, la Candida no pasa de ser una simple inquilina.
Pero cuando los lactobacilos pierden fuerza —por un tratamiento con antibióticos, un cambio hormonal o un desequilibrio en la microbiota—, el sistema se desajusta. Y la Candida, que siempre estuvo ahí, ve su oportunidad para reclamar protagonismo.
Se calcula que entre el 15 % y el 20 % de las mujeres no embarazadas, y entre el 20 % y el 40 % de las embarazadas, albergan Candida de forma natural. El problema aparece cuando deja de convivir… y empieza a invadir.
Las causas más frecuentes son conocidas: antibióticos, alteraciones hormonales o cambios en la microbiota vaginal. Pero para algunas mujeres, la historia se repite. Entre el 5 % y el 8 % de las adultas sufren vulvovaginitis candidiásica recurrente (VVCR): cuatro o más episodios al año. Un círculo vicioso que suele estar ligado a condiciones como la inmunosupresión o la diabetes.
Candidiasis vaginal: la invitada que aparece sin avisar
 La candidiasis vaginal es una de esas infecciones que muchas mujeres conocen de cerca. De hecho, afecta a la mayoría en algún momento de su vida. También llamada vulvovaginitis candidiásica, está causada por el crecimiento excesivo del hongo Candida albicans —un microorganismo que, en condiciones normales, vive en equilibrio dentro de la vagina, la piel y otras zonas del cuerpo.
La candidiasis vaginal es una de esas infecciones que muchas mujeres conocen de cerca. De hecho, afecta a la mayoría en algún momento de su vida. También llamada vulvovaginitis candidiásica, está causada por el crecimiento excesivo del hongo Candida albicans —un microorganismo que, en condiciones normales, vive en equilibrio dentro de la vagina, la piel y otras zonas del cuerpo.
Cuando ese equilibrio se rompe, la Candida deja de ser una vecina tranquila y pasa al ataque: picazón intensa, flujo blanco y espeso, escozor al orinar e inflamación en la zona íntima son las señales más comunes de que algo se ha salido de control.
El riesgo aumenta en determinados momentos —por ejemplo, en verano, cuando el calor y la humedad crean el ambiente perfecto para que el hongo prolifere. También influyen factores como la ropa interior ajustada o sintética, la falta de ventilación, el estrés, el uso de antibióticos o un sistema inmunitario debilitado. Aunque la candidiasis vaginal no se considera una infección de transmisión sexual (ITS), el contacto íntimo puede favorecer su aparición, sobre todo si ya existen condiciones predisponentes.
El tratamiento depende de la intensidad de los síntomas. Puede incluir cremas o supositorios antimicóticos aplicados directamente en la zona afectada, o medicación oral como el fluconazol en los casos más persistentes. Pero antes de iniciar cualquier tratamiento, es fundamental consultar con un profesional de la salud, ya que la candidiasis vaginalpuede confundirse fácilmente con otras infecciones como la vaginosis bacteriana o ciertas ITS.
En este artículo encontrarás todo lo que necesitas saber sobre la candidiasis vaginal: sus causas, síntomas, tratamientos y consejos prácticos para prevenirla. También exploraremos el papel del sistema inmunitario, el impacto del uso de antibióticos y la importancia de una higiene adecuada. Si quieres entender por qué aparece, cómo evitar que vuelva y qué pequeños cambios en tu rutina pueden marcar la diferencia, sigue leyendo.
Qué es la candidiasis recurrente y por qué vuelve
La candidiasis vaginal recurrente no es solo un problema de tener una infección aislada que se trata fácilmente. Para muchas mujeres, es un problema que vuelve y vuelve, causando molestias físicas y también afectando emocionalmente. Una de las razones de esta recurrencia es el exceso de crecimiento de la cándida, que ocurre cuando se rompe el equilibrio natural del organismo. Durante estos episodios, los síntomas como picazón, ardor y flujo vaginal pueden empeorar antes del período menstrual y después de las relaciones sexuales, siguiendo un patrón frustrante que puede durar mucho tiempo. El picor es uno de los síntomas más molestos, y el tratamiento busca aliviarlo de manera efectiva para mejorar la calidad de vida de las pacientes.
Esto hace que el tratamiento sea más complicado que en un episodio puntual, por lo que es fundamental considerar un tratamiento de la candidiasis adaptado a los casos recurrentes.
Cuántos episodios se consideran VVCR
Se habla de candidiasis vaginalrecurrente cuando una mujer tiene cuatro o más episodios confirmados durante 12 meses. Estudios muestran que aproximadamente el 9% de las mujeres pueden presentar esta condición en algún momento. La mayoría de estas mujeres tienen buena salud general y no tienen problemas inmunológicos evidentes, pero sí experimentan molestias persistentes que pueden durar desde uno hasta cinco años o más. Es importante tener en cuenta la opinión de un profesional de la salud para llevar la cuenta precisa de los episodios y recibir el tratamiento adecuado.
Impacto en la vida diaria
La candidiasis vaginal recurrente no solo causa síntomas físicos molestos como picazón intensa, picores, quemazón, enrojecimiento y dolor al tener relaciones sexuales, sino que también afecta la calidad de vida. Puede generar ansiedad, pérdida de confianza, problemas en las relaciones personales y dificultades en el trabajo. Muchas mujeres se sienten frustradas al buscar ayuda médica sin encontrar soluciones definitivas. La condición, aunque menos intensa que un episodio agudo, provoca un malestar constante que afecta el bienestar general y las relaciones de pareja.
Factores que provocan que regrese la candidiasis vaginal
El motivo por el que la candidiasis vaginal vuelve una y otra vez es por varias razones que actúan juntas. Un factor clave es el desequilibrio de la microbiota vaginal, que es el conjunto de bacterias y hongos que viven en la vagina. Cuando las bacterias buenas, como las del género Lactobacillus, disminuyen, el hongo Candida puede crecer sin control. Este desequilibrio puede ser causado por duchas vaginales, estrés, tabaquismo y el uso frecuente de antibióticos, que eliminan las bacterias beneficiosas pero no los hongos. El contacto sexual o el contacto con superficies húmedas puede favorecer la transmisión de la candidiasis vaginal, especialmente en genitales masculinos. Además, durante una relación sexual, es importante mantener una buena higiene y usar protección para reducir el riesgo de infecciones como la candidiasis.
Otros factores
Otros factores incluyen la diabetes mal controlada, que proporciona azúcar que alimenta el hongo, cambios hormonales como los que ocurren durante el ciclo menstrual o el embarazo, y problemas en el sistema inmunológico que dificultan eliminar el hongo naturalmente. Una persona inmunodeprimida, como aquellas con VIH/SIDA, cáncer o que han recibido tratamientos que debilitan su sistema inmunitario, tiene mayor riesgo de recurrencia y requiere atención especial en el tratamiento y prevención. El tratamiento suele implicar el uso de medicamento antifúngico, que puede administrarse en forma de cremas, pastillas o dosis únicas, según el caso. Existen diferentes tipos de Candida que pueden causar la infección, y cada tipo puede requerir un enfoque específico. La candidiasis vaginal puede afectar distintas zonas del cuerpo, como la boca, los genitales, la piel o el aparato digestivo. Estas partes del cuerpo pueden verse comprometidas por la infección, por lo que es fundamental tratar cada parte afectada adecuadamente. Además, el tubo digestivo puede ser un reservorio donde el hongo permanece oculto y desde donde puede migrar hacia otras partes del cuerpo, causando nuevas infecciones, especialmente si hay problemas digestivos como estreñimiento o inflamación intestinal.
Síntomas y diagnóstico
La picazón vulvar es el síntoma más común, seguido de ardor, enrojecimiento e inflamación en la zona genital. La candidiasis también puede causar erupciones o una erupción roja en la piel y mucosas, especialmente en zonas húmedas y pliegues cutáneos. El flujo típico es blanco y espeso, similar al requesón, pero no siempre es así, y rara vez tiene mal olor. En el caso de la candidiasis vaginal oral, conocida como muguet, pueden aparecer placas blanquecinas en la boca y afectar los labios, provocando molestias y fisuras en las comisuras.
Es importante saber que muchas mujeres se autodiagnostican mal, porque hasta el 70% de quienes piensan tener candidiasis vaginal en realidad no la tienen. Por eso, es necesario hacer pruebas como medir el pH vaginal, hacer exámenes microscópicos y cultivos para confirmar la infección, identificar la presencia de levaduras y saber qué tipo de hongo está presente.
Tratamiento para la candidiasis recurrente
El tratamiento para la candidiasis vaginal recurrente se divide en dos fases. Primero, la fase de inducción busca eliminar el hongo activo, utilizando medicamentos como fluconazol oral o crema antimicótica durante 7 a 14 días. Después viene la fase de mantenimiento, que puede durar de 6 a 12 meses, con dosis semanales o mensuales para evitar que la infección vuelva.
Los medicamentos orales suelen ser más efectivos porque también actúan en los reservorios intestinales, mientras que los tratamientos tópicos, como la crema antifúngica, son preferidos durante el embarazo por tener menos efectos secundarios. Nuevos medicamentos como ibrexafungerp y oteseconazol representan avances importantes en casos donde los tratamientos tradicionales no funcionan. Además, tratar la piel de la vulva y abordar los reservorios intestinales aumenta las posibilidades de éxito.
Si el tratamiento no funciona, existen opciones adicionales como el ácido bórico intravaginal o la ozonoterapia, que tienen propiedades antifúngicas y antiinflamatorias. También pueden ayudar probióticos específicos con lactobacilos que restablecen la flora vaginal. Se recomienda consultar una versión actualizada de las guías médicas para el tratamiento de la candidiasis vaginal.
Recurrencia y complicaciones
La candidiasis vaginal recurrente es un desafío para muchas mujeres, ya que la infección puede regresar varias veces a lo largo del año. Según la Mayo Clinic, cerca del 5% de las mujeres experimentan candidiasis vulvovaginal recurrente, lo que significa tener cuatro o más episodios de infección en un periodo de doce meses. Esta situación suele estar relacionada con factores como un sistema inmunitario debilitado, el uso frecuente de antibióticos, la diabetes mal controlada y el estrés, que pueden alterar el equilibrio de los microorganismos en la vagina y favorecer el crecimiento del hongo.
Cuando la candidiasis vaginal no se trata de forma adecuada, pueden surgir complicaciones que afectan no solo la zona genital, sino también otras partes del cuerpo. En algunos casos, la infección puede extenderse a la piel, la boca o incluso a órganos internos, provocando síntomas más graves como dolor intenso, inflamación, fiebre y malestar general. Aunque es poco frecuente, existe el riesgo de que la infección se vuelva sistémica, especialmente en personas con el sistema inmunitario debilitado, lo que representa una situación de mayor gravedad que requiere atención médica urgente y tratamiento con medicamentos antimicóticos específicos.
Por eso, es fundamental prestar atención a los síntomas de la candidiasis vaginal, como picazón persistente, flujo anormal, enrojecimiento y dolor en la zona íntima. Ante la presencia de estos síntomas, lo más recomendable es consultar a un médico o proveedor de salud, quien podrá realizar un diagnóstico preciso y recomendar el tratamiento más adecuado, que puede incluir cremas, óvulos o pastillas antimicóticas. En casos de infecciones recurrentes, el médico puede sugerir un tratamiento de mantenimiento para reducir el riesgo de nuevos episodios.
La prevención juega un papel clave para evitar la recurrencia y las complicaciones de la candidiasis vaginal. Usar ropa interior de algodón, evitar prendas ajustadas y productos perfumados, y mantener una higiene íntima adecuada son medidas sencillas pero efectivas. Además, controlar enfermedades como la diabetes y limitar el uso de antibióticos solo a cuando sea necesario ayuda a proteger el equilibrio natural de la flora vaginal y a reducir el riesgo de infecciones.
En definitiva, la candidiasis vaginal recurrente y sus complicaciones pueden afectar la calidad de vida de las mujeres, pero con información adecuada, atención médica oportuna y medidas preventivas, es posible mantener el control y proteger la salud íntima.
Embarazo y candidiasis
El embarazo es una etapa de grandes cambios en el cuerpo de la mujer, y estos cambios pueden aumentar el riesgo de desarrollar candidiasis vaginal. Durante estos meses, las variaciones hormonales y un sistema inmunitario más vulnerable favorecen el crecimiento de la levadura Candida albicans, el hongo responsable de la mayoría de las infecciones vaginales. De hecho, según la Mayo Clinic, hasta el 75% de las mujeres experimentarán al menos un episodio de candidiasis vaginal a lo largo de su vida, y el embarazo es uno de los momentos de mayor riesgo.
Los síntomas de la candidiasis vaginal en el embarazo suelen ser similares a los de cualquier otra etapa: picazón intensa, irritación, enrojecimiento en la zona íntima y un flujo blanco, espeso y sin olor fuerte. Estos síntomas de la candidiasis pueden resultar especialmente molestos durante el embarazo, cuando la piel y las mucosas están más sensibles. Es fundamental que, ante cualquier síntoma, la mujer embarazada consulte a su médico o proveedor de salud para obtener un diagnóstico preciso y evitar complicaciones.
El tratamiento de la candidiasis durante el embarazo debe ser siempre supervisado por un profesional. Los medicamentos antimicóticos más utilizados son las cremas y óvulos vaginales, ya que actúan directamente sobre la zona afectada y tienen menos riesgo de efectos secundarios para el bebé. Es importante no automedicarse ni usar productos sin receta, ya que algunos medicamentos no están recomendados durante el embarazo. El médico indicará el tratamiento de la candidiasis vaginal más seguro y efectivo para cada caso.
Para reducir el riesgo de infecciones durante el embarazo, se recomienda mantener una buena higiene íntima, evitando el uso de jabones perfumados, duchas vaginales y productos con fragancias o colorantes que puedan alterar la flora vaginal. Usar ropa interior de algodón y evitar prendas ajustadas ayuda a mantener la zona seca y ventilada, dificultando el crecimiento de la cándida. Además, llevar una alimentación equilibrada, rica en probióticos naturales como el yogur, y controlar el estrés contribuyen a mantener el equilibrio de la flora vaginal y fortalecer el sistema inmunitario.
En definitiva, la candidiasis vaginal durante el embarazo es una infección frecuente, pero con el tratamiento adecuado y algunos cambios en la rutina diaria, se puede controlar de forma segura y eficaz. Ante cualquier síntoma, lo más importante es consultar siempre al médico o proveedor de salud para recibir la mejor atención y proteger tanto la salud de la mujer como la del bebé.
Prevención y cambios en el estilo de vida
Para evitar que la candidiasis vuelva, es importante hacer cambios en la rutina diaria. Usar ropa interior de algodón que permita respirar la piel, cambiarse rápido la ropa húmeda después de nadar o hacer ejercicio, y evitar ropa muy ajustada que aumenta la humedad en la zona genital son recomendaciones clave. En cuanto a la alimentación, reducir el consumo de azúcares y carbohidratos simples puede ayudar porque la Candida usa estos azúcares para crecer en exceso. Es importante destacar que la candidiasis vaginal no es una ITS, pero puede confundirse con otras infecciones de transmisión sexual, por lo que ante dudas se debe consultar a un profesional para diferenciar estas condiciones.
También se debe evitar el uso de duchas vaginales y productos perfumados que alteran la flora vaginal. La higiene íntima debe ser con jabones suaves y con pH neutro o ácido ligero, y siempre haciendo limpieza externa. Además, controlar enfermedades como la diabetes y no tomar antibióticos sin receta médica contribuye a prevenir nuevas infecciones.
Sobre el tratamiento de la pareja, generalmente no es necesario si esta no presenta síntomas, salvo en casos donde el hombre tiene signos visibles como inflamación o irritación.
Candidiasis vaginal recurrente: cuando el ciclo se repite… y el bienestar se pone a prueba
La candidiasis vaginal recurrente es mucho más que una molestia pasajera: es un desafío físico y emocional que acompaña a muchas mujeres. Aunque parece una infección simple, entender por qué vuelve una y otra vez es la clave para romper su ciclo. Un diagnóstico preciso evita tratamientos innecesarios y ese bucle frustrante de recaídas que roba tranquilidad y confianza.
En los casos más severos, la infección puede traspasar la barrera vaginal y llegar al torrente sanguíneo, provocando una candidiasis sistémica que afecta otras partes del cuerpo, sobre todo en personas inmunodeprimidas. Por eso, el tratamiento requiere constancia, tiempo y acompañamiento médico, con un enfoque prolongado y personalizado que no solo elimine el hongo, sino que prevenga su regreso.
Romper el ciclo pasa por mucho más que tomar medicación: ajustar rutinas, controlar enfermedades subyacentes y adoptar medidas preventivas es parte del proceso. Con el apoyo adecuado, la candidiasis vaginal recurrente puede dejar de ser una sombra constante y dar paso a una nueva etapa de equilibrio y bienestar íntimo.
Actifemme® Óptima, el primer tratamiento avanzado y completo para el picor vaginal, vulvovaginitis, candidiasis vaginal.

Actifemme® Óptima es un probiótico formulado para el cuidado integral de la salud íntima femenina. Este complemento alimenticio, con 3 cepas probióticas, está diseñado para restaurar y mantener el equilibrio natural de la microbiota vaginal, ayudando a prevenir infecciones como la vaginosis bacteriana y la candidiasis vaginal. Fabricado en España, combina ciencia y bienestar para actuar desde el interior: bloquea la entrada de bacterias dañinas, calma la inflamación y refuerza las bacterias beneficiosas tanto en la vagina como en el intestino. Además, contribuye a mantener el pH vaginal en su rango natural, creando un entorno protector frente a nuevas infecciones. Un aliado eficaz que cuida tu zona íntima desde dentro, cada día.
Actifemme® Gel Íntimo Alcalino: Gel de higiene íntima en caso de candidiasis vaginal.
Actifemme® Gel Íntimo Alcalino es un gel suave y dermoprotector formulado con pH 8, ideal para los momentos en que la Cándida altera el equilibrio íntimo. Ayuda a calmar el picor, el escozor y la irritación causados por infecciones por hongos, gracias a su composición con aceite de árbol del té y extracto de hoja de olivo, activos de origen vegetal con reconocidas propiedades antifúngicas, antiinflamatorias y calmantes.
Su fórmula se completa con ácido láctico, aloe vera y bisabolol, que hidratan y suavizan la piel más delicada mientras previenen la proliferación de la Cándida. Ginecológica y dermatológicamente testado, y fabricado en España, este gel ofrece una higiene diaria que no solo limpia, sino que alivia, protege y aporta confort cuando más lo necesitas.
Microbiota vaginal: la sociedad secreta que te mantiene en equilibrio
Microbiota vaginal: la sociedad secreta que te mantiene en equilibrio
¿Qué es exactamente la microbiota vaginal?
Dentro de ti vive una comunidad que no pide vacaciones ni aparece en la nómina: la microbiota vaginal. Miles de millones de bacterias que trabajan en turnos continuos para mantener tu equilibrio íntimo y decirle “no, gracias” a las infecciones.
Durante años se le llamó “flora vaginal”, pero el término se quedó corto. “Microbiota” es más preciso: son los organismos vivos que habitan allí. Si además hablamos de su ADN y cómo interactúan con tu cuerpo, entonces nos referimos al microbioma. En resumen: la microbiota es quiénes son, el microbioma es todo lo que hacen.
Este ecosistema no es estático: cambia contigo. Tu edad, tu ciclo, el embarazo, los anticonceptivos o incluso una época de estrés pueden modificarlo. Por eso cada mujer tiene su propio equilibrio íntimo: tan único como su huella dactilar.
¿Quién manda en esa pequeña comunidad?
Las verdaderas estrellas del ecosistema íntimo son los Lactobacillus. Piensa en ellas como las porteras del edificio: controlan quién entra, quién sale y se aseguran de que el ambiente siga siendo saludable. Su función: mantener el pH en valores saludables, producir ácido láctico y crear un entorno tan ácido que los microorganismos no deseados prefieren buscar otro lugar donde vivir.
Cuando todo está en calma, estas bacterias trabajan en silencio, sin pedir reconocimiento. Pero si el equilibrio se altera —un antibiótico, un cambio hormonal o ese exceso de limpieza que suena bien pero no lo es—, el vecindario se desordena. Y ahí empieza la disbiosis: cuando las bacterias “okupas” toman el control. Y esto puede abrir la puerta a molestias como la vaginosis bacteriana o la candidiasis.
Cada especie bacteriana tiene su papel: algunas protegen, otras regulan y otras reparan. Conocerlas ayuda a entender cómo mantener ese ecosistema en armonía —y por qué cuidarlo es tan importante como cuidar tu piel o tu digestión.
Las bacterias “buenas” de la vagina no aparecen por arte de magia: muchas viajan desde el intestino, colonizan el entorno y lo mantienen protegido. Así que sí, tu salud intestinal y tu salud íntima están mucho más conectadas de lo que parece. Lo que pasa en tu intestino no se queda en tu intestino. Muchas de las bacterias “buenas” hacen mudanza hacia la vagina, formando una red de apoyo más eficaz que cualquier grupo de WhatsApp familiar.
Composición microbiana y tipos de bacterias
La microbiota vaginal está compuesta principalmente por bacterias, siendo los lactobacilos la bacteria predominante en una vagina sana y representando entre el 70% y el 95% del total de microorganismos presentes. Las especies más importantes dentro del género Lactobacillus incluyen Lactobacillus crispatus, L. gasseri, L. jensenii y L. iners. Además, los géneros bacterianos más comunes en la microbiota vaginal son Lactobacillus, Streptococcus, Staphylococcus y anaerobios como Prevotella y Atopobium. También se encuentran en menor proporción otras especies de bacterias como Streptococcus, Staphylococcus epidermidis, y anaerobios como Prevotella y Atopobium. Esta baja diversidad de géneros bacterianos, lejos de ser perjudicial, es señal de equilibrio y salud vaginal.
Estados comunitarios (CST) de la microbiota vaginal
Los estudios científicos han clasificado la microbiota vaginal en cinco tipos de comunidades o estados comunitarios (CST), que representan diferentes microbiomas vaginales asociados a diversas condiciones de salud:
- CST I, II, III y V: Dominados respectivamente por L. crispatus, L. gasseri, L. iners y L. jensenii. Estos tipos se consideran saludables y proporcionan protección óptima.
- CST IV: Caracterizado por una mayor diversidad bacteriana y menor presencia de lactobacilos. Este tipo de microbioma se asocia con la condición de disbiosis e infecciones, aumentando el riesgo de problemas ginecológicos.
Factores que influyen en la composición de la microbiota
El equilibrio de la microbiota vaginal depende de más de un factor, incluyendo factores fisiológicos, hormonales, externos, genéticos y étnicos:
Factores fisiológicos y hormonales: Los cambios durante el ciclo menstrual, el embarazo, el postparto y la menopausia modifican significativamente su composición. Los estrógenos promueven la producción de glucógeno en el epitelio vaginal, que sirve de alimento a los lactobacilos.
Factores externos: El uso de antibióticos de amplio espectro, anticonceptivos hormonales, productos de higiene inadecuados, duchas vaginales, el estrés crónico y una alimentación desequilibrada pueden alterar el pH vaginal y reducir las bacterias protectoras.
Factores genéticos y étnicos: La composición de la microbiota vaginal puede tener un componente genético y variar según la etnia de la mujer.
El pH vaginal: clave del equilibrio
En el universo vaginal, el pH lo es todo. Entre 3.8 y 4.5 se alcanza la armonía perfecta: lo bastante ácido para mantener alejados a los intrusos, lo bastante equilibrado para que tú ni lo notes. Este ambiente ácido es creado principalmente por la producción de ácido láctico de los lactobacilos y resulta esencial para inhibir el crecimiento de microorganismos patógenos. La función del pH adecuado es mantener el equilibrio de la microbiota vaginal, favoreciendo la protección frente a infecciones y contribuyendo a la homeostasis del sistema.
Funciones de la microbiota vaginal
La microbiota vaginal juega un papel fundamental en el desarrollo de la salud ginecológica y reproductiva, influyendo en distintas etapas de la vida de la mujer. Las alteraciones en la microbiota vaginal pueden contribuir al desarrollo de enfermedad inflamatoria, metabólica o incluso cáncer, afectando la salud general de la mujer.
La microbiota vaginal desempeña tres funciones esenciales para la salud femenina:
Protección contra patógenos
Los lactobacilos forman una biopelícula protectora que cubre los receptores de las células epiteliales, bloqueando la adhesión de microorganismos patógenos. Además, producen agentes antimicrobianos, como bacteriocinas y peróxido de hidrógeno (H₂O₂), especialmente las especies L. crispatus y L. jensenii, que inhiben el crecimiento de gérmenes como Gardnerella vaginalis, Escherichia coli y el gonococo.
Regulación del pH vaginal
Mediante la fermentación del glucógeno, los lactobacilos producen grandes cantidades de ácido láctico que mantienen un pH vaginal ácido (alrededor de 4.0), creando un ambiente hostil para la mayoría de patógenos.
Estimulación del sistema inmune
Los lactobacilos colaboran con el sistema inmunitario fortaleciendo la barrera epitelial, mejorando la producción de moco vaginal y modulando las respuestas inflamatorias. Aproximadamente el 70% de las células inmunitarias del cuerpo se encuentran en el intestino, y existe una estrecha comunicación entre la microbiota intestinal y vaginal, actuando como sistemas funcionales interconectados que influyen en la inmunidad general y en otros sistemas del cuerpo, como el metabólico y el neurológico.
Evolución de la microbiota vaginal a lo largo de la vida
Nacimiento y primera infancia
Al nacer, las niñas reciben estímulos de las hormonas maternas a través de la placenta y adquieren lactobacilos durante el paso por el canal del parto, colonizando inicialmente su vagina. Esta colonización puede ser estudiada mediante el análisis de una muestra de exudado vaginal, que permite identificar la composición inicial de la microbiota vaginal en las recién nacidas.
Etapa premenárquica
En las niñas premenárquicas, el sistema endocrino está en reposo. La vagina presenta una mucosa fina, poco húmeda y con escasos nutrientes. En esta etapa, la microbiota es resultado de la contaminación desde la piel y el intestino, con un pH cercano a neutro.
Pubertad y edad fértil
Con la producción de estrógenos durante la pubertad, el epitelio vaginal aumenta su grosor y secreta un exudado rico en glucógeno que facilita la colonización por lactobacilos. Durante la edad reproductiva se mantiene un predominio estable de Lactobacillus y un pH ácido, con fluctuaciones durante el ciclo menstrual. La descarga menstrual tiene un pH neutro que puede favorecer temporalmente el crecimiento de otras bacterias, lo que en algunos casos puede dar lugar a un cuadro clínico caracterizado por alteraciones en la microbiota vaginal, como ocurre en la disbiosis vaginal o la vaginosis bacteriana. La bacterial vaginosis es una condición de disbiosis que puede influir negativamente en la fertilidad y en los resultados de tratamientos de reproducción asistida.
Embarazo
Durante el embarazo, la microbiota vaginal experimenta cambios significativos: se reduce la diversidad bacteriana y aumenta la abundancia de lactobacilos, especialmente L. crispatus. Esta modificación es un mecanismo de protección natural cuya eficacia se ha evaluado en medida de la reducción del riesgo de infecciones, partos prematuros, ruptura prematura de membranas y bajo peso al nacer. Las tasas de colonización por Candida también aumentan hasta un 28% debido a los cambios hormonales.
Menopausia
La caída de los niveles de estrógenos durante la menopausia provoca una reducción drástica de los lactobacilos y una elevación del pH vaginal hacia niveles neutros. Esto aumenta significativamente el riesgo de infecciones, sequedad vaginal, irritaciones y molestias urogenitales.
Desequilibrios de la microbiota vaginal
Vaginosis bacteriana
Características y prevalencia
La vaginosis bacteriana es la alteración de la microbiota vaginal más frecuente en mujeres en edad reproductiva. Se caracteriza por una disminución significativa de lactobacilos y una proliferación excesiva de bacterias anaerobias.
Causas y bacterias implicadas
Este desequilibrio ocurre cuando bacterias anaerobias como Gardnerella vaginalis, Prevotella, Mobiluncus, Peptostreptococcus, Mycoplasma hominis y Ureaplasma aumentan su concentración entre 10 y 100 veces, reemplazando a los lactobacilos protectores.
Los factores de riesgo incluyen tener múltiples parejas sexuales o una nueva pareja sexual, duchas vaginales, ausencia natural de lactobacilos, uso de antibióticos, cambios hormonales y hábitos de higiene inadecuados.
Síntomas
Los síntomas característicos son flujo vaginal abundante, de color grisáceo o amarillo verdoso, con un olor desagradable a pescado que se intensifica tras las relaciones sexuales. Sin embargo, muchas mujeres pueden ser asintomáticas.
Diagnóstico
El diagnóstico se basa en los criterios clínicos de Amsel y la escala de Nugent, que cuantifica los microorganismos presentes en la muestra de frotis vaginal. La muestra es fundamental para identificar la composición microbiológica y determinar si más del 70% está compuesta por lactobacilos, lo que representa la microbiota vaginal normal.
Complicaciones y riesgos
La vaginosis bacteriana no tratada puede provocar complicaciones ginecológicas postquirúrgicas, aumentar el riesgo de adquirir infecciones de transmisión sexual (gonorrea, clamidia, VIH), y durante el embarazo puede causar parto prematuro, aborto espontáneo, bajo peso al nacer y ruptura prematura de membranas.
Candidiasis vulvovaginal
Frecuencia y causas
La candidiasis vulvovaginal es una infección fúngica extremadamente común que afecta hasta al 75% de las mujeres al menos una vez en su vida. Aproximadamente el 5-8% de las mujeres experimentan candidiasis recurrente (4 o más episodios al año).
Principales especies de Candida
Candida albicans es responsable del 85-90% de los casos. La identificación de las especies de Candida se realiza a partir de muestras clínicas, lo que permite detectar otras especies como C. glabrata, C. tropicalis, C. parapsilosis y C. krusei, que pueden causar infecciones más difíciles de tratar.
Síntomas característicos
Los síntomas incluyen picor intenso, ardor, enrojecimiento vulvar, flujo vaginal espeso y blanquecino similar al requesón, sin mal olor, y dolor durante las relaciones sexuales o al orinar.
Factores de riesgo
Los principales factores que favorecen la candidiasis son el uso de antibióticos de amplio espectro que eliminan los lactobacilos protectores, embarazo y niveles elevados de estrógenos, diabetes mellitus mal controlada, uso de anticonceptivos hormonales o terapia de reemplazo hormonal, sistema inmunitario debilitado, estrés crónico, higiene íntima inadecuada o uso excesivo de duchas vaginales, ropa ajustada o de materiales no transpirables, y colonización intestinal por Candida que migra a la vagina.
Tratamiento
El tratamiento más común consiste en antifúngicos azólicos administrados por vía tópica u oral. Es importante tener en cuenta los posibles efectos secundarios de estos medicamentos, como irritación local, molestias gastrointestinales o reacciones alérgicas. En casos de candidiasis recurrente, se recomienda un tratamiento inicial intensivo seguido de terapia de mantenimiento prolongada de 3 a 6 meses.
Prevención
Es fundamental actuar sobre los factores de riesgo, evitar el uso innecesario de antibióticos, mantener un buen control glucémico en diabéticas, usar ropa interior de algodón, evitar la humedad prolongada y complementar con probióticos específicos.
La elección de un probiótico adecuado puede ser clave para prevenir infecciones vaginales recurrentes y mantener el equilibrio de la microbiota vaginal.
Infecciones urinarias recurrentes
Las infecciones del tracto urinario son significativamente más frecuentes en mujeres que en hombres y se consideran recurrentes cuando ocurren 3 episodios en un año o 2 episodios en 6 meses.
La mayoría son causadas por Escherichia coli procedente del intestino, aunque también pueden ser provocadas por otras bacterias. Existe una estrecha relación entre la microbiota intestinal, especialmente la del tracto gastrointestinal, la vaginal y la urinaria a través del eje intestino-vejiga.
Las mujeres con infecciones urinarias recurrentes suelen presentar disbiosis intestinal, mayor permeabilidad intestinal, sintomatología digestiva y mayor colonización vaginal por uropatógenos que se adhieren más fácilmente a las células epiteliales.
Infecciones de transmisión sexual y virus del papiloma humano (VPH)
Una microbiota vaginal saludable con predominio de Lactobacillus crispatus, L. jensenii y L. gasseri protege contra la contracción de infecciones de transmisión sexual, incluido el VPH. Por el contrario, una microbiota disbiótica con predominio de Gardnerella, Ureaplasma o Candida aumenta el riesgo de adquirir VPH y empeora su evolución hacia lesiones precancerosas.
Cómo mantener una microbiota vaginal saludable
Hábitos de higiene íntimos adecuados
Productos de limpieza
Utilizar geles íntimos con pH adecuado a cada etapa de la vida:
- Edad fértil: pH ácido entre 3.5 y 5.5 para mantener el ambiente protector.
- Niñas y mujeres postmenopáusicas: pH neutro debido a la menor producción de estrógenos.
- Durante infecciones: productos con pH ligeramente alcalino pueden aliviar irritaciones causadas por pH excesivamente ácido.
Los productos deben ser suaves, sin fragancias intensas, sin parabenos ni sulfatos, hipoalergénicos y dermatológicamente probados. Ingredientes beneficiosos incluyen ácido láctico, lactosérum, aloe vera, manzanilla y prebióticos.
Prácticas de higiene diaria
- Evitar duchas vaginales que eliminan las bacterias protectoras y alteran el pH natural.
- Limpiarse de adelante hacia atrás después de orinar o defecar para evitar contaminación fecal.
- No usar productos perfumados, baños de burbujas, jabones irritantes ni desodorantes íntimos.
- Secarse bien la zona genital tras el lavado o la ducha.
- Usar ropa interior de algodón y evitar prendas ajustadas o de materiales sintéticos que no transpiran.
- No permanecer con ropa húmeda más tiempo del necesario.
- Cambiar regularmente compresas, tampones o copas menstruales.
- Orinar después de las relaciones sexuales para eliminar posibles bacterias.
Alimentación y estilo de vida para fortalecer la microbiota
Alimentos probióticos naturales
Consumir regularmente alimentos ricos en probióticos que favorecen el equilibrio de la microbiota intestinal y vaginal:
- Yogur natural sin azúcar y kéfir.
- Chucrut y otros vegetales fermentados.
- Miso, tempeh y alimentos fermentados tradicionales.
- Encurtidos naturales sin vinagre industrial.
Alimentos prebióticos: fibra que alimenta las bacterias beneficiosas
Los prebióticos son fibras no digeribles que sirven de alimento a las bacterias beneficiosas:
- Cereales integrales como avena, cebada y quinoa.
- Ajo, cebolla, puerros y espárragos.
- Plátanos y frutas con pectina.
- Legumbres y frutos secos con moderación.
Alimentos ricos en nutrientes esenciales
Omega-3 con propiedades antiinflamatorias: pescados azules, semillas de lino, chía y nueces.
Zinc para el sistema inmunitario: almendras, nueces, semillas de calabaza, pollo y pavo.
Vitaminas C y E antioxidantes: naranjas, kiwis, pimientos y frutos secos.
Betaína, presente en remolacha, marisco y espinacas, con potencial beneficio para prevenir vaginosis.
Arándanos rojos que estimulan el crecimiento de microorganismos protectores y previenen infecciones urinarias.
Fitoestrógenos como la soja, útiles para la maduración celular, especialmente durante la menopausia.
Alimentos y hábitos a evitar
- Azúcares refinados y carbohidratos simples.
- Alcohol y exceso de café.
- Alimentos ultraprocesados.
- Exceso de frutas muy dulces.
- Lácteos con azúcares añadidos.
Hidratación adecuada
Beber entre 1.5 y 2 litros de agua al día es fundamental para la mucosa vaginal y mantener un pH equilibrado.
Ejercicio, descanso y manejo del estrés
El estrés crónico deprime el sistema inmunitario y perjudica la microbiota vaginal.
Es esencial practicar actividad física regular, tener sueño adecuado y usar técnicas de relajación.
Uso de probióticos vaginales
Indicaciones y beneficios
Los probióticos vaginales contienen cepas específicas de lactobacilos que ayudan a restaurar y mantener el equilibrio de la microbiota vaginal. Son útiles como coadyuvantes en el tratamiento y prevención de vaginosis bacteriana, candidiasis, infecciones urinarias recurrentes y disbiosis vaginal.
Cepas probióticas efectivas
Cepas como Lactobacillus rhamnosus GR-1, L. reuteri RC-14, L. crispatus, L. gasseri, L. plantarum y L. fermentum han demostrado eficacia clínica.
Dosis y duración
La administración puede ser oral o vaginal, durante aproximadamente 10 días como coadyuvantes o hasta varios meses para prevención de recurrencias, sin efectos adversos.
Microbiota vaginal y fertilidad
La microbiota vaginal saludable es crucial para la fertilidad y un embarazo sin complicaciones. El útero posee microbiota propia que influye en las probabilidades de embarazo, especialmente en técnicas de reproducción asistida. Un ecosistema vaginal equilibrado previene infecciones y contribuye al bienestar reproductivo.
Relación entre microbiota intestinal, vaginal y salud general
Existe una comunicación entre la microbiota intestinal y vaginal a través del eje intestino-vagina-vejiga. Esta interacción forma parte del complejo microbioma humano, donde los diferentes microbiomas, como el intestinal y el vaginal, se relacionan y afectan la salud general. Una disbiosis intestinal puede conducir a infecciones genitourinarias recurrentes, sintomatología digestiva y problemas inmunológicos, reforzando la importancia de cuidar ambas microbiotas con hábitos saludables.
Refuerzos oficiales del vecindario íntimo
Cuando tu microbiota pide ayuda —por antibióticos, estrés o ese “no sé qué” hormonal que lo revuelve todo—, hay dos aliados de laboratorio con vocación de comunidad que pueden ayudarla a recuperar el equilibrio sin montar un drama.
Actifemme® Óptima: equilibrio desde dentro
 Actifemme® Óptima es el apoyo interno de la comunidad bacteriana: un complemento alimenticio con tres cepas probióticas —Lacticaseibacillus rhamnosus LRH020, Bifidobacterium animalis subsp. lactis BL050 y Lactiplantibacillus plantarum PBS067— y vitamina B2, diseñadas para restaurar y mantener el equilibrio natural de la microbiota vaginal. Su fórmula actúa como una red coordinada que llega primero al intestino y, desde allí, envía refuerzos a la vagina, manteniendo la comunicación entre ambos ecosistemas como un “servicio de transporte interbacteriano” perfectamente sincronizado.
Actifemme® Óptima es el apoyo interno de la comunidad bacteriana: un complemento alimenticio con tres cepas probióticas —Lacticaseibacillus rhamnosus LRH020, Bifidobacterium animalis subsp. lactis BL050 y Lactiplantibacillus plantarum PBS067— y vitamina B2, diseñadas para restaurar y mantener el equilibrio natural de la microbiota vaginal. Su fórmula actúa como una red coordinada que llega primero al intestino y, desde allí, envía refuerzos a la vagina, manteniendo la comunicación entre ambos ecosistemas como un “servicio de transporte interbacteriano” perfectamente sincronizado.
Gracias a la acción combinada de sus cepas activas, ayuda a bloquear la entrada de bacterias dañinas, calmar la inflamación y reforzar la presencia de bacterias beneficiosas tanto en la vagina como en el intestino. Además, contribuye a mantener el pH vaginal en su rango natural, creando un entorno que protege frente a nuevas infecciones. Es un aliado eficaz para cuidar la salud íntima desde dentro cada día: ayuda a frenar el crecimiento de las bacterias que causan infecciones vaginales, mejora los síntomas de la vaginosis bacteriana y potencia el efecto de los tratamientos antibióticos.
Su acción antiinflamatoria reduce el malestar, previene la reaparición de infecciones y favorece la recuperación del equilibrio de la microbiota. Ideal en épocas de disbiosis, tras tratamientos con antibióticos o como mantenimiento para conservar la calma del ecosistema íntimo. Además, es apto para veganas, embarazo y lactancia, y compatible con antibióticos.
En otras palabras: es como mandar a tus bacterias buenas de vacaciones… pero a un resort con probióticos.
Actifemme® Íntimo Alcalino pH 8: alivio desde fuera
 Cuando el ambiente se vuelve demasiado ácido o la Cándida altera el equilibrio, Actifemme® Gel Íntimo Alcalino pH 8 es el refuerzo externo que devuelve la calma. Este gel de higiene íntima, formulado con un pH 8 y activos de origen vegetal, ayuda a calmar el picor, el escozor y las irritaciones causadas por infecciones por hongos. Su composición combina aceite de árbol de té y extracto de hoja de olivo, conocidos por sus propiedades antifúngicas, antiinflamatorias y calmantes, junto con ácido láctico, aloe vera y bisabolol, que protegen e hidratan la piel más delicada mientras previenen la proliferación de la Cándida.
Cuando el ambiente se vuelve demasiado ácido o la Cándida altera el equilibrio, Actifemme® Gel Íntimo Alcalino pH 8 es el refuerzo externo que devuelve la calma. Este gel de higiene íntima, formulado con un pH 8 y activos de origen vegetal, ayuda a calmar el picor, el escozor y las irritaciones causadas por infecciones por hongos. Su composición combina aceite de árbol de té y extracto de hoja de olivo, conocidos por sus propiedades antifúngicas, antiinflamatorias y calmantes, junto con ácido láctico, aloe vera y bisabolol, que protegen e hidratan la piel más delicada mientras previenen la proliferación de la Cándida.
Más que un limpiador, es un gesto de alivio y protección: limpia con suavidad sin alterar el equilibrio, alivia el malestar y aporta una sensación inmediata de confort. Puede usarse a diario durante el episodio de infección, y su fórmula respetuosa está testada ginecológica y dermatológicamente. En resumen, un kit de primeros auxilios del vecindario íntimo que ayuda a tu microbiota vaginal a reorganizarse sin prisa… y sin picores.
Conclusión
La microbiota vaginal es mucho más que una cuestión íntima: es una aliada esencial de la salud femenina. Cuando los microbiomas —en la zona íntima y en el resto del cuerpo— están en equilibrio, todo funciona mejor: el sistema inmune, el metabolismo y nuestro bienestar diario.
Ese equilibrio no se consigue con fórmulas mágicas, sino con hábitos que suman: una higiene suave y respetuosa, una alimentación rica en probióticos y nutrientes, menos estrés y, cuando hace falta, el apoyo de probióticos específicos que ayuden a recuperar la armonía.
Cuidar tu microbiota protege contra infecciones, mejora la fertilidad, favorece embarazos saludables y contribuye al bienestar en todas las etapas de la vida de la mujer. Mantener este pequeño ecosistema feliz significa menos infecciones, más bienestar y una salud íntima que funciona como debe: sin dramas ni sobresaltos.
Terapia hormonal de la menopausia: la ciencia que devuelve el equilibrio (y el sueño)
Terapia hormonal de la menopausia: la ciencia que devuelve el equilibrio (y el sueño)
Ocho de cada diez mujeres tienen sofocos o sudores nocturnos al llegar a la menopausia.
Y más de un tercio los describe como “moderados” o “intensos”, lo que se traduce en noches cortas, cansancio y un humor algo cambiante.
En España, la menopausia suele presentarse entre los 50 y 51 años, y con ella llegan cambios físicos y emocionales que pueden afectar el bienestar diario.
La terapia hormonal de la menopausia (THM) se plantea como una opción eficaz para quienes buscan aliviar los síntomas, mejorar su calidad de vida y, además, proteger la salud ósea.
Eso sí: aunque es un tratamiento probado y eficaz, requiere criterio y seguimiento médico.
La THM es segura cuando se administra correctamente, pero conviene conocer sus beneficios, sus límites y las consideraciones que cada mujer debe tener en cuenta antes de empezar.
En las próximas líneas encontrarás qué es la terapia hormonal, los tipos disponibles, los beneficios avalados por la ciencia y los puntos clave que deberías conocer antes de iniciar este tratamiento.
¿Qué es la terapia hormonal de la menopausia?
La THM es uno de los avances más relevantes en el manejo de los síntomas de la menopausia. Su objetivo es sencillo y lógico: reponer las hormonas naturales (estrógeno y progesterona) que disminuyen durante esta etapa, ayudando al cuerpo a recuperar su equilibrio.
Definición y objetivos principales
La THM consiste en la administración de fármacos que sustituyen la función endocrina del ovario de la forma más fisiológica posible. El objetivo principal es restablecer los niveles hormonales para aliviar los síntomas característicos de la menopausia, además de prevenir complicaciones a largo plazo como la osteoporosis.
Los medicamentos utilizados en la THM pueden administrarse de diversas formas:
- Terapia sistémica: incluye pastillas, parches cutáneos, geles y aerosoles.
- Terapia local: anillos vaginales, comprimidos o cremas
Diferencia entre THM y THS
Aunque tradicionalmente se conocía como Terapia Hormonal Sustitutiva (THS), actualmente los especialistas prefieren el término terapia hormonal de la menopausia (THM), reservando el término “sustitución” específicamente para casos de insuficiencia ovárica prematura que ocurre antes de los 40 años.
¿Cuándo se recomienda iniciar el tratamiento?
Las sociedades científicas internacionales coinciden en que la THM resulta más beneficiosa cuando se inicia en los siguientes casos:
- En mujeres menores de 60 años o dentro de los primeros 10 años desde el inicio de la menopausia.
- En casos de menopausia prematura o insuficiencia ovárica temprana
- Cuando los síntomas afectan significativamente la calidad de vida
Es fundamental destacar que la terapia hormonal de la menopausia debe iniciarse independientemente de la edad cuando se establezca la indicación médica específica. Sin embargo, el tratamiento requiere una evaluación médica individualizada, considerando el historial médico, personal y familiar de cada mujer.
La duración del tratamiento no tiene limitaciones obligatorias establecidas. No obstante, la FDA recomienda utilizar la THM durante el menor tiempo posible y con la dosis más baja que resulte efectiva para controlar los síntomas.
Los datos recopilados durante las últimas dos décadas confirman que la THM es una terapia segura y eficaz cuando se prescribe adecuadamente. Además de aliviar los síntomas menopáusicos, también ha demostrado beneficios en la prevención de fracturas osteoporóticas y en la mejora del deterioro cognitivo.
Tipos de tratamientos hormonales disponibles
Los tratamientos hormonales disponibles para la menopausia se adaptan a las necesidades específicas de cada mujer. La elección del tipo de terapia depende principalmente de si la paciente conserva o no el útero, además de otros factores médicos individuales.
Terapia con estrógenos
El estrógeno constituye el elemento fundamental en el tratamiento de la menopausia. Esta terapia se recomienda exclusivamente para mujeres a quienes se les ha realizado una histerectomía, pues el uso de estrógenos sin progestágenos aumenta el riesgo de cáncer de endometrio en mujeres con útero.
Los estrógenos más utilizados en España son el estradiol y, en menor medida, los estrógenos equinos conjugados. La dosis habitual de estradiol es de 1 mg/día por vía oral o 0,05 mg/día por vía transdérmica.
Terapia combinada de estrógenos y progesterona
Para mujeres que conservan el útero, se prescribe una terapia combinada que incluya tanto estrógenos como progestágenos. Esta combinación se puede administrar de dos formas:
- Terapia continua: administración diaria de ambas hormonas
- Terapia secuencial: estrógenos diarios con adición de progestágenos durante 10-14 días cada mes
La progesterona micronizada se puede administrar por vía oral (200 mg/día durante 12 días/mes en régimen cíclico, o 100 mg/día en régimen continuo).
Formas de administración (oral, transdérmica, vaginal)
Las opciones de administración varían según las necesidades específicas:
Vía sistémica:
- Oral: Presenta una biodisponibilidad del 5 %
- Transdérmica: Ofrece una biodisponibilidad superior (35-50 %) y niveles plasmáticos más estables.
- Gel: Alcanza niveles plasmáticos pico de 70 pg/ml con una biodisponibilidad del 32-50 %
Vía local:
- Vaginal: Ideal para síntomas específicamente urogenitales, disponible en forma de cremas, anillos o comprimidos
La vía transdérmica presenta ventajas significativas, particularmente en mujeres con hipertensión, hipercolesterolemia o mayor riesgo de colelitiasis. Además, evita el efecto de primer paso hepático, característico de la administración oral.
Beneficios comprobados de la THM
Los estudios científicos han confirmado múltiples beneficios de la terapia hormonal de la menopausia, respaldando su papel fundamental en el manejo de los síntomas menopáusicos y la prevención de complicaciones a largo plazo.
Alivio de los sofocos y sudores nocturnos
La terapia sistémica con estrógenos, administrada sola o en combinación con progestágenos, constituye el tratamiento más efectivo para los síntomas vasomotores. Además de aliviar los sofocos, esta terapia resuelve eficazmente la sequedad vaginal y las relaciones sexuales dolorosas.
Mejora de la salud ósea
El estrógeno sistémico proporciona una protección considerable contra la pérdida ósea que ocurre al inicio de la menopausia. Los estudios han demostrado que la THM:
- Reduce notablemente el riesgo de fracturas vertebrales y de cadera mientras se mantiene el tratamiento.
- Incrementa la densidad mineral ósea en todas las localizaciones críticas, incluyendo columna lumbar, cuello femoral y cadera total.
- Disminuye el riesgo relativo de fracturas totales con un índice de riesgo de 0,70 (IC 95 %: 0,63-0,79)
Efectos positivos en la calidad de vida
Investigaciones recientes han documentado mejoras significativas en la calidad de vida de las mujeres que reciben THM. Un estudio epidemiológico que incluyó a 1.344 mujeres menopáusicas reveló una mejora notable en la puntuación global de calidad de vida. Específicamente:
- Las pacientes con terapia hormonal mostraron una mejora de 13,62 puntos en la escala de calidad de vida
- Los dominios psíquico y sexual presentaron mejoras significativas
- La terapia demostró beneficios adicionales como la reducción del riesgo de diabetes y cáncer colorrectal.
La eficacia del tratamiento puede manifestarse gradualmente, requiriendo hasta tres meses para alcanzar sus efectos completos. Asimismo, los estudios indican que los beneficios de la THM superan considerablemente los riesgos potenciales, especialmente cuando se inicia en mujeres menores de 60 años.
Consideraciones importantes antes de iniciar la terapia hormonal de la menopausia
Antes de comenzar la terapia hormonal de la menopausia, resulta esencial efectuar una evaluación exhaustiva para garantizar su seguridad y eficacia.
Evaluación médica necesaria
La valoración clínica completa constituye el primer paso fundamental. Durante esta evaluación, el especialista debe:
- Llevar a cabo pruebas diagnósticas específicas para descartar patologías ginecológicas.
- Evaluar la calidad de vida mediante la escala Cervantes
- Analizar el historial médico, personal y familiar
Factores de riesgo a considerar
Las contraindicaciones absolutas para los THM incluyen:
- Enfermedad tromboembólica activa
- Enfermedades hepáticas graves
Además, existen factores que requieren especial atención:
- Hipertensión arterial no controlada
- Patologías de la vesícula biliar.
- Antecedentes familiares de trombosis
Para mujeres con útero, se recomienda emplear la dosis más baja de estrógenos y progesterona que controle eficazmente los síntomas. En casos de síntomas exclusivamente locales, las cremas o comprimidos vaginales representan la opción más adecuada.
Duración recomendada del tratamiento
La duración óptima del tratamiento varía según las necesidades individuales y el diagnóstico médico que haya realizado:
- El tiempo debe ser el menor posible, sin superar los 5 años.
- Se requiere evaluación anual para valorar la necesidad de continuación
- En casos de síntomas vasomotores y problemas psicológicos, generalmente se administra durante 2-3 años.
Si los síntomas reaparecen tras la suspensión, resulta crucial consultar con el médico para evaluar la posibilidad de reanudar o prolongar el tratamiento. La decisión sobre la duración debe basarse en un balance individualizado entre riesgos y beneficios.
La Administración de Alimentos y Medicamentos (FDA) recomienda utilizar la THM durante el menor tiempo posible y con la dosis más baja que resulte efectiva. Esta recomendación busca maximizar los beneficios mientras se minimizan los posibles riesgos asociados al tratamiento.
Actifemme® Menescor: la ayuda extra cuando el cuerpo cambia de ritmo
Después de hablar de hormonas, síntomas y tratamientos, hay algo más que merece mención: los complementos que acompañan sin invadir. Actifemme® Menescor es uno de ellos.
Diseñado para mujeres en perimenopausia y menopausia, este complemento combina ciencia y cuidado en una fórmula que ayuda a aliviar los sofocos, el cansancio muscular y la rigidez articular, al tiempo que apoya la salud ósea y cardiovascular. También contribuye al bienestar cognitivo y al aspecto de la piel, que en esta etapa suele reflejar los cambios internos antes que nadie. Su fórmula combina resveratrol de alta biodispobibilidad (de la marca registrada Veri-te™) y vitamina D₃.
No sustituye a la terapia hormonal ni pretende hacerlo, pero puede sumar equilibrio y bienestar en el día a día. Es una opción pensada para mujeres que quieren sentirse bien de nuevo, desde un lugar natural y basado en evidencia.
En Actifemme® creemos que cuidar el cuerpo en la menopausia no es “luchar contra el tiempo”, sino entender sus nuevos códigos. Y Menescor puede ser una buena forma de empezar a escucharlos.
Copa menstrual: cuando la sostenibilidad también se mete en tu útero
Copa menstrual: cuando la sostenibilidad también se mete en tu útero
¿Sabías que usamos unas 11.000 compresas y tampones a lo largo de nuestra vida fértil?
Sí, la basura menstrual da para llenar una maleta de cabina cada año. Y no precisamente con souvenirs.
Por suerte, hay formas de hacer las cosas diferente. La copa menstrual no es nueva, pero está viviendo su era dorada. Más que una moda, es una decisión con impacto: menos residuos, menos gastos, más control sobre tu ciclo.
¿Te genera dudas? Bienvenida al club. Cambiar lo de toda la vida (por incómodo que sea) no es cosa de un solo clic. Por eso, esta guía no es solo para “convencerte”, sino para que entiendas cómo funciona, cómo se cuida y por qué podría ser lo que tu menstruación lleva tiempo pidiendo.
¿Lista para dejar de tirar y empezar a elegir? Vamos a eso.

Impacto ambiental y económico de la copa menstrual
Spoiler: tu ciclo no tiene por qué generar basura ni vaciar tu billetera.
En un mundo que pide a gritos más sostenibilidad (y menos envoltorios de un solo uso), mirar el impacto de lo que usamos cada mes ya no es activismo extremo: es lógica. Por eso, ponemos la lupa sobre la copa menstrual, analizando su efecto real sobre el medioambiente, tu bolsillo y tu cuerpo.
Análisis del ciclo de vida del producto
O lo que pasa cuando haces una inversión inteligente… y te dura una década.
La copa menstrual está hecha, en su mayoría, de silicona médica o látex: materiales duraderos, hipoalergénicos y con baja demanda de recursos. A diferencia de los productos desechables, que necesitan ser fabricados, transportados y tirados cada mes, una copa bien cuidada puede acompañarte durante hasta 10 años. No hay más misterio: lo reutilizable gana por goleada.
Comparación de costos a largo plazo
Tu menstruación puede salirte cara… o simplemente salirte bien.
Te lo ponemos fácil con números. Esto es lo que cuesta sangrar durante una década:
| Producto | Costo inicial | Costo total (10 años) |
|---|---|---|
| Copa menstrual | 20–30 € | 20–30 € |
| Tampones | 4 €/mes | ~480 € |
| Compresas | 5 €/mes | ~600 € |
Sí, esa diferencia de hasta 580 € podría ser un viaje, una bici nueva, o ese abrigo que "ibas a ver si bajaba en rebajas". Tú eliges.
Reducción de residuos menstruales
Tu flujo no debería generar más plástico que tu cocina.
Los datos son claros. Una sola mujer puede generar:
300 productos menstruales desechables al año
150 kg de residuos durante su vida fértil
1.500 toneladas de basura si lo multiplicamos por una ciudad mediana
Con una copa menstrual, esos números se desploman. Su impacto ambiental equivale al 0,4 % de los residuos que generarías usando toallas sanitarias. Y como bonus track, se gasta muchísima menos agua en su fabricación que en la producción constante de tampones y compresas. Tu útero y el planeta, en modo win-win.
Guía completa de uso y adaptación
No es magia. Es anatomía, práctica y un poco de paciencia.
Cambiar a la copa puede dar respeto, sí. Pero el proceso es más sencillo de lo que parece cuando tienes la info correcta. Te lo explicamos paso a paso.
Elección de la talla
Spoiler: no va de “mucho” o “poco flujo”, va de conocerte.
| Tu situación | Talla sugerida |
|---|---|
| Menor de 30 y sin partos | Talla S |
| Mayor de 30 o con parto vaginal | Talla L |
| Suelo pélvico fuerte / deportista | Considera S |
Técnicas de inserción y extracción
Cuerpo limpio, manos limpias, cero drama.
-
Lava bien tus manos
-
Dobla la copa (en C o en V)
-
Busca una posición cómoda (cuclillas, sentada, una pierna en la bañera…)
-
Inserta la copa en dirección al cóccix
-
Gira suavemente la base para verificar que se ha abierto y creado el sellado
Período de adaptación: todo empieza con un ciclo (o cuatro)
Lo normal: que no sea perfecto al principio. La adaptación suele tardar unos 3–4 ciclos, y eso está bien. Durante este tiempo, prueba con estos tips:
Practica antes de que empiece tu regla
Usa un protector por si acaso los primeros días
Si cuesta sacarla, respira y relaja el suelo pélvico
Comprueba el vacío tirando con suavidad del tallo
Importante: si al tirar del tallo sientes resistencia, está bien colocada. Si no, reajusta con calma. El cuerpo no es un reloj suizo: necesita que lo escuchen, no que lo apresuren.
Beneficios para la salud íntima
Más allá del reciclaje: tu microbiota también te lo agradece.
A diferencia de los tampones, que absorben (y con eso se llevan también tu humedad natural), la copa menstrual simplemente recoge. Resultado: tu flora vaginal se mantiene en su sitio, el pH no se altera, y la sensación de confort es mucho más constante.
Y si quieres que tu flora vaginal siga en modo zen incluso durante la regla, puedes reforzarla desde dentro.
Actifemme® Óptima, con su triple acción probiótica, ayuda a mantener el equilibrio de la microbiota vaginal y el pH fisiológico, reduciendo el riesgo de irritaciones o infecciones después del ciclo. Porque cuidar tu zona íntima también puede ser sostenible… y con evidencia científica.
Pero volviendo a la copa menstrual, su silicona médica es biocompatible: no deja residuos, no irrita, no reseca, y no genera microtraumas ni altera el equilibrio de bacterias buenas.
Compatibilidad con actividad física
Tu copa, tus reglas. También en la pista, en la esterilla o en el agua.
La experiencia lo confirma: la copa menstrual no solo aguanta el ritmo, lo acompaña. Con hasta 12 horas de protección continua, es una aliada confiable para cualquier tipo de ejercicio, desde los más suaves hasta los que te dejan sin aliento.
Perfecta para:
- Deportes acuáticos (natación, submarinismo, ducha de última hora)
- Actividades de alto impacto (running, crossfit, tenis, lo que sea)
- Ejercicios de suelo pélvico (hola yoga, hola pilates)
- Deportes de resistencia (y ciclos intensos)
El secreto está en el efecto vacío: una pequeña succión que mantiene la copa en su sitio, sin importar cuánto saltes, corras o te estires. Así, tu estilo de vida activo no se detiene por una fecha en el calendario.
Mantenimiento y cuidados específicos
Tu copa no es exigente, pero sí agradecida. Cuídala y te durará años.
Establecer una rutina de limpieza sencilla pero eficaz es clave para mantener la copa menstrual en óptimas condiciones. Aquí va una guía práctica, sin complicaciones ni mitos:
Limpieza diaria y esterilización
Durante el ciclo: limpieza básica con agua fría y jabón neutro
Entre usos: enjuague con solo agua fría
Final del ciclo: esterilización, hirviéndola entre 3 y 5 minutos
Tip Actifemme®: Usa siempre agua fría para la limpieza diaria. El agua caliente puede fijar manchas y olores en la silicona. No queremos eso.
Almacenamiento adecuado
Respira tranquila (tu copa también).
Guárdala en un espacio que permita ventilación. La bolsa de algodón que viene con la copa es ideal. Evita:
- Guardarla en cajas herméticas sin ventilación
- Dejarla en lugares húmedos (adiós al baño cerrado)
- Exponerla a la luz solar directa
- Usar contenedores de plástico para guardarla
- Guardarla “por si acaso” en cualquier cajón
¿Cuándo toca reemplazarla?
No es eterno, pero casi. Eso sí, hay señales que no se ignoran.
- Textura extraña (pegajosa, rugosa, demasiado blanda)
- Grietas, rasgaduras o bordes irregulares
- Manchas persistentes, aunque la laves como experta
- Olores que no desaparecen tras hervirla
- Decoloración extrema que ni la luz del día disimula
Alerta roja: Si se cae en el inodoro, fin del viaje. Por más que la hiervas, las bacterias que pueden quedar no se eliminan del todo. Cámbiala sin pensarlo.
Una copa menstrual no es solo un cambio de producto. Es un cambio de lógica
La copa menstrual no es una moda pasajera. Es una forma distinta de relacionarte con tu cuerpo. Una elección inteligente, sostenible y respetuosa, que te acompaña sin generar residuos ni incomodidades.
Con ella puedes ahorrar hasta 600 € en 10 años, reducir tu impacto ambiental y, sobre todo, olvidarte del “¿y si mancho?” mientras corres, bailas o simplemente existes.
Sí, al principio requiere un poco de adaptación —como todo lo bueno—. Pero cuando encuentras tu talla, aprendes la técnica y le coges el ritmo, llega lo mejor: libertad, confort y salud íntima que se notan a largo plazo.
Cada vez más mujeres hacen este cambio. No por tendencia, sino por sentido común. Porque cuidarnos también es una forma de cuidar el planeta que habitamos.
Sequedad vaginal: cuando tu zona íntima pide agua, ciencia... y algo de respeto
Sequedad vaginal: cuando tu zona íntima pide agua, ciencia... y algo de respeto
Entre el 40 % y el 60 % de las mujeres posmenopáusicas en España lo sienten. Escozor, tirantez, molestias al tener relaciones. La piel íntima levanta la mano, pero nadie parece mirar. Y no, no es solo “cuestión de edad”: también aparece en mujeres jóvenes, durante la lactancia, con anticonceptivos hormonales o en momentos de estrés en modo centrifugado.
Lo llaman sequedad vaginal. Nosotras preferimos decir: una señal fisiológica de que algo se ha desajustado. Y no, no se arregla con frases tipo “es normal”.
¿Por qué se seca lo que debería fluir?
El responsable tiene nombre de melodrama hormonal: el estrógeno. Este aliado discreto mantiene el tejido vaginal elástico, lubricado y feliz, estimulando la producción de glucógeno (el snack favorito de los lactobacilos, tus bacterias buenas).
Cuando los niveles de estrógeno bajan, cambia todo el ecosistema:
-
La mucosa se afina.
-
El pH sube (adiós acidez protectora, hola infecciones oportunistas).
-
Y lo que antes era suavidad ahora se siente como fricción sin aviso.
Tu zona íntima pierde lo que llamamos su “memoria de confort”. Y eso, se nota.
Fisiopatología de la sequedad vaginal
El papel de los estrógenos es crucial en la salud vaginal. Su deficiencia provoca una serie de cambios: el epitelio vaginal se adelgaza, el flujo sanguíneo se reduce, las secreciones naturales disminuyen, los pliegues internos pierden elasticidad y el pH se eleva. Este entorno favorece la irritación y la predisposición a infecciones. Además, la sequedad vaginal puede predisponer a la aparición de vaginitis, una condición caracterizada por inflamación, irritación y molestias en la zona vaginal.
Estos cambios fisiológicos explican por qué la sequedad vaginal es tan frecuente en mujeres posmenopáusicas, pero también pueden presentarse en etapas previas o en otras situaciones que alteran el equilibrio hormonal.
Principales causas de la sequedad vaginal
Entre las enfermedades que pueden ocasionar sequedad vaginal destacan el síndrome de Sjögren, que reduce las secreciones en todo el cuerpo, el liquen escleroso, que afecta el tejido vulvovaginal, y la diabetes, que puede alterar la respuesta nerviosa y secretora durante la excitación. Otra causa menos frecuente puede ser el uso prolongado de ciertos medicamentos inmunosupresores. Los síntomas de la sequedad vaginal pueden incluir irritación, ardor, molestias durante las relaciones sexuales y, muchas veces, picazón.
Síntomas y manifestaciones clínicas
Los síntomas más comunes son la sensación de falta de humedad, ardor, picor, irritación e incluso dolor durante las relaciones sexuales (dispareunia). Algunas mujeres describen ese dolor como punzante o cortante. También pueden aparecer molestias al orinar, aumento de la frecuencia miccional, urgencia o infecciones urinarias recurrentes. En determinados casos, la fragilidad de los tejidos causa un leve sangrado tras las relaciones sexuales.
La alteración del pH vaginal puede favorecer la aparición repetida de infecciones por hongos o bacterias. Además, el impacto emocional no debe subestimarse: muchas mujeres experimentan una disminución del deseo sexual, evitan las relaciones por miedo al dolor, se sienten inseguras con su cuerpo o incluso se aíslan por vergüenza, afectando su bienestar psicológico y de pareja.
Efectos de la sequedad vaginal en las relaciones sexuales
La sequedad vaginal puede transformar profundamente la experiencia de las relaciones sexuales, convirtiendo lo que debería ser un momento de placer en una fuente de malestar y preocupación. La falta de lubricación natural durante el coito puede provocar dolor, escozor e incluso pequeñas lesiones, lo que a menudo lleva a una disminución de la frecuencia de las relaciones sexuales. Este problema no solo afecta la calidad de vida de la mujer, sino que también puede generar tensiones en la relación de pareja, ya que el miedo al dolor o la incomodidad puede hacer que se evite la intimidad.
La menopausia es una de las causas más frecuentes de sequedad vaginal, pero también pueden influir otros factores como el uso de anticonceptivos, ciertos medicamentos o tratamientos para el cáncer de mama. La disminución de los niveles de estrógenos afecta directamente la lubricación y la elasticidad de la vagina, haciendo que las relaciones sexuales sean menos placenteras y, en ocasiones, dolorosas. Esta situación puede impactar negativamente en la autoestima y la confianza de la mujer, generando un círculo vicioso de evitación y frustración.
Afortunadamente, existen soluciones eficaces. El uso de productos como cremas hidratantes y lubricantes específicos puede aliviar los síntomas y mejorar la experiencia sexual. Abordar la sequedad vaginal de manera abierta y buscar tratamientos adecuados es fundamental para recuperar el bienestar, la calidad de vida y la satisfacción en la relación de pareja.
Estrategias de diagnóstico
El diagnóstico se realiza a través de una historia clínica detallada y una exploración física cuidadosa. La médica o el médico preguntará por la edad, la etapa hormonal, los medicamentos que se usan, los síntomas específicos, así como el impacto en la vida sexual y emocional. Durante la exploración, se evalúan los cambios del tejido vulvovaginal, como palidez, adelgazamiento, pérdida de elasticidad y aumento del pH. Contar con información actualizada y confiable es significativo para un diagnóstico preciso, por lo que a menudo se consulta algún artículo científico o de revisión relevante para respaldar la evaluación clínica.
En algunos casos, se indican pruebas complementarias, como el índice de maduración vaginal (que analiza la proporción de distintos tipos de células para valorar la influencia de los estrógenos) o cultivos microbiológicos para descartar infecciones.
Opciones terapéuticas basadas en evidencia
Tratamientos no hormonales
Los hidratantes vaginales y lubricantes son la primera opción de tratamiento. Los productos con ácido hialurónico retienen el agua hasta por 72 horas, mejorando la hidratación. Aquellos que incorporan prebióticos ayudan a restablecer la flora vaginal y mantener un pH saludable. Los lubricantes, especialmente los híbridos de agua y silicona, ofrecen una lubricación prolongada y segura durante las relaciones sexuales, mientras que los productos sin glicerina son ideales para mujeres con tendencia a infecciones.
Terapia hormonal local
Los tratamientos con estrógenos locales son los más eficaces y pueden presentarse en crema, óvulos o anillos vaginales. Estos productos regeneran el epitelio, aumentan la elasticidad y mejoran el riego sanguíneo. La prasterona o DHEA vaginal combina efectos estrogénicos y androgénicos, siendo útil en mujeres que no pueden usar estrógenos. El ospemifeno, un medicamento oral, estimula los receptores estrogénicos sin afectar al endometrio y está indicado en mujeres que han superado un cáncer de mama.
Tecnologías regenerativas
El láser CO₂ fraccionado y la radiofrecuencia monopolar son técnicas innovadoras que estimulan la producción natural de colágeno y ácido hialurónico, favoreciendo la regeneración tisular. Suelen realizarse en pocas sesiones y ofrecen resultados prolongados, con mejoras visibles en la elasticidad y confort vaginal.
Abordajes naturales y complementarios
La fitoterapia ofrece alternativas seguras y con respaldo científico. Las isoflavonas de trébol rojo (40-80 mg diarios) actúan sobre los receptores estrogénicos, mientras que el aceite de espino amarillo mejora la hidratación en pocas semanas. El gel de aloe vera al 90 % demuestra eficacia similar a las cremas con estrógenos para aliviar ardor y picor.
Una alimentación rica en fitoestrógenos, ácidos grasos omega-3 y vitamina D contribuye a mantener la salud de las mucosas. Se recomienda el consumo de tofu, legumbres, lino, pescado azul y frutos secos. Los ejercicios de Kegel fortalecen el suelo pélvico y mejoran el flujo sanguíneo, mientras que el uso de dilatadores vaginales y una vida sexual activa ayudan a conservar la elasticidad y la función vaginal.
Medidas preventivas y modificaciones del estilo de vida
Mantener una buena higiene íntima es clave: se deben evitar las duchas vaginales, los jabones perfumados y la ropa ajustada. Es preferible usar ropa interior de algodón, mantener la zona seca y aplicar hidratantes desde la perimenopausia. Dejar de fumar mejora el flujo sanguíneo y la respuesta hormonal; el ejercicio moderado favorece la circulación pelviana y las prácticas de relajación o mindfulness ayudan a reducir el estrés, un factor que también afecta el equilibrio hormonal.

La elección del gel íntimo también influye en la hidratación y el confort. El gel Actifemme® Íntimo Fisiológico (pH 4,5) mantiene la acidez natural y la microbiota equilibrada en etapas como la perimenopausia o la menopausia, mientras que Actifemme® Íntimo Alcalino (pH 8) está diseñado para calmar irritaciones o candidiasis, cuando la piel necesita un respiro alcalino.
Consecuencias a largo plazo de la sequedad vaginal
Ignorar la sequedad vaginal puede tener repercusiones importantes a largo plazo. La disminución de los niveles de estrógenos, especialmente después de la menopausia, puede provocar atrofia vaginal, una afección en la que las paredes de la vagina se vuelven más delgadas, secas y menos elásticas. Esta atrofia no solo incrementa la sequedad y el malestar, sino que también eleva el riesgo de infecciones e inflamación en la zona vaginal, ya que la mucosa pierde su capacidad protectora.
La falta de lubricación persistente puede hacer que las relaciones sexuales sean cada vez más dolorosas, lo que afecta la calidad de vida y puede llevar a evitar la intimidad, deteriorando la relación de pareja. Además, la atrofia vaginal puede causar molestias urinarias, como ardor o infecciones recurrentes, complicando aún más el día a día de la mujer.
Por todo ello, es fundamental prestar atención a los síntomas de sequedad vaginal y buscar un tratamiento adecuado lo antes posible. Abordar este problema de manera temprana no solo mejora el confort y la salud sexual, sino que también previene complicaciones a largo plazo, ayudando a mantener una vida plena y satisfactoria en todas las etapas.
Perspectivas futuras y desarrollos emergentes
Las investigaciones futuras apuntan a terapias más avanzadas, como la bioingeniería tisular con células madre para regenerar tejidos, los inhibidores tópicos de PDE5 (como el sildenafilo en crema) que aumentan el flujo sanguíneo local, y las terapias génicas para estimular factores de crecimiento. La medicina personalizada será relevante, adaptando los tratamientos a cada mujer según su perfil genético, hormonal y estilo de vida.
Cuándo consultar con un especialista
Es importante acudir al especialista si la sequedad vaginal afecta la vida sexual o emocional, si hay sangrado anormal, síntomas urinarios persistentes o si los tratamientos sin receta no funcionan en dos o tres meses. Consultar a tiempo permite identificar la causa y elegir el tratamiento más adecuado para cada caso.
Recursos adicionales para la sequedad vaginal
Afortunadamente, existen numerosos recursos para ayudar a las mujeres a manejar la sequedad vaginal y mejorar su calidad de vida. Los productos como cremas hidratantes, lubricantes y tratamientos específicos están ampliamente disponibles en farmacias y tiendas en línea, facilitando el acceso a soluciones eficaces para aliviar los síntomas. Además, los medicamentos y terapias hormonales, bajo supervisión médica, pueden ser una opción para quienes necesitan un abordaje más profundo.
Es fundamental consultar con un médico para recibir un diagnóstico preciso y orientación sobre el tratamiento más adecuado en cada caso. La información y la educación son herramientas clave: existen artículos, guías y foros en línea donde las mujeres pueden compartir experiencias, resolver dudas y encontrar apoyo emocional.
No hay motivo para resignarse a vivir con este síntoma. Buscar ayuda profesional, informarse sobre los tratamientos disponibles y apoyarse en recursos confiables permite recuperar el bienestar, disfrutar de las relaciones sexuales y mejorar la calidad de vida. La sequedad vaginal es un problema común y tratable; el primer paso es hablarlo y buscar soluciones.
Recuperar el placer y el bienestar
La sequedad vaginal es frecuente, sí, pero completamente tratable. Gracias a los avances en terapias hormonales, tratamientos regenerativos y productos de nueva generación, volver a sentirte cómoda y disfrutar plenamente de tu sexualidad es posible.
El secreto está en actuar pronto: reconocer los síntomas, consultar con el especialista y adoptar un cuidado integral que incluya hidratación, hábitos saludables y bienestar emocional.
La edad no apaga el deseo; solo necesita un poco de ciencia para volver a brillar.
Ovarios poliquísticos: el poder está en saber qué te pasa (y por qué)
Ovarios poliquísticos: el poder está en saber qué te pasa (y por qué)
Los ovarios poliquísticos son una de esas condiciones más comunes de lo que parece —y aun así, siguen llenas de dudas. Se producen cuando en los ovarios aparecen múltiples quistes pequeños llenos de líquido que alteran su funcionamiento. No son peligrosos en sí mismos, pero sí pueden alterar el equilibrio hormonal y provocar síntomas difíciles de ignorar.
Por qué ocurre: cuando las hormonas pierden el compás
El origen está en un desequilibrio hormonal. Cuando el cuerpo produce más andrógenos (las llamadas “hormonas masculinas”), el ciclo menstrual y la ovulación se desajustan. Así aparecen los quistes.
Pero no todo es culpa de las hormonas: la genética y el entorno también tienen su parte en la historia.
Entender el porqué es el primer paso para encontrar una solución (y no solo apagar síntomas).
Síntomas: El cuerpo habla claro
Los ovarios poliquísticos no se presentan igual en todas las mujeres. A veces son muy evidentes, otras pasan casi desapercibidos.
Entre los signos más comunes están:
-
Reglas irregulares o ausentes
-
Dolor o presión pélvica
-
Aumento de peso sin explicación clara
-
Acné persistente
-
Vello facial o corporal más visible
-
Dificultad para quedarse embarazada
Si te reconoces en varios de ellos, lo mejor es dejar que el ginecólogo ponga orden en el diagnóstico. Cuanto antes se detecte, más fácil es equilibrarlo.
Fertilidad y ovarios poliquísticos: más difícil, no imposible

Esta condición puede afectar la fertilidad de una mujer y hacer que sea más difícil quedar embarazada. La falta de ovulación regular puede dificultar la concepción. Sin embargo, es importante tener en cuenta que muchas mujeres con ovarios poliquísticos pueden quedar embarazadas con el tratamiento adecuado. Si está tratando de quedarse embarazada y ha sido diagnosticada, es fundamental trabajar en estrecha colaboración con su médico para desarrollar un plan de tratamiento que le ayude a alcanzar su objetivo de tener un bebé.
Intervenir a tiempo: lo que cambia el panorama
Cuanto antes se actúe, mejor se controlan los síntomas y se evitan complicaciones a largo plazo.
El diagnóstico suele combinar historial médico, análisis hormonales y ecografía. Con eso, tu médico podrá diseñar un tratamiento a medida, adaptado a tus síntomas, estilo de vida y objetivos (fertilidad incluida).
Tratamiento: equilibrio antes que todo
No existe una única receta. El enfoque depende de tus necesidades, pero suele incluir:
-
Hábitos saludables: alimentación equilibrada, ejercicio y control del peso.
-
Tratamiento farmacológico: para regular hormonas y estimular la ovulación si es necesario.
-
Cirugía puntual: solo en casos donde los quistes necesiten intervención directa.
El objetivo no es “curar” los ovarios poliquísticos, sino mantener el equilibrio para que no definan tu rutina ni tu bienestar.
Cuando el dolor se instala
Muchas mujeres con ovarios poliquísticos experimentan dolor pélvico y malestar debido a los quistes en los ovarios. El manejo del dolor es una parte importante del tratamiento de los ovarios poliquísticos. Pueden recomendarse analgésicos de venta libre para aliviar el dolor. Además, técnicas de relajación, como la meditación y la respiración profunda, pueden ser útiles para reducir el malestar. Si el dolor es severo o persistente, es relevante hablar con su médico para obtener opciones de manejo del dolor más efectivas.
Vivir con ovarios poliquísticos: gestionar, no rendirse
Con esta condición se puede vivir —y bien—, siempre que sepas cómo gestionarla.
Moverte, comer de forma consciente, descansar lo suficiente y apoyarte en personas que te entiendan hace una gran diferencia. Identifica lo que te sienta bien (y lo que no) y ajústalo. La constancia, más que la perfección, es lo que equilibra.
Por qué no conviene ignorar los ovarios poliquísticos
Si los ovarios poliquísticos no se tratan adecuadamente, pueden provocar complicaciones a largo plazo. Las mujeres con ovarios poliquísticos tienen un mayor riesgo de desarrollar diabetes tipo 2, enfermedades cardíacas y ciertos tipos de cáncer. Además, la infertilidad y los problemas de embarazo también pueden ser consecuencias de los ovarios poliquísticos no tratados. Es importante buscar tratamiento temprano para minimizar estos riesgos y proteger su salud.
En resumen: tu cuerpo, tus reglas
Si notas señales, no esperes a que se ordenen solas. Consultar pronto no solo alivia los síntomas, también protege tu salud a largo plazo. Con el tratamiento y el acompañamiento adecuados, es perfectamente posible vivir en equilibrio con ovarios poliquísticos.
Bragas menstruales: la revolución que no deja huella (ni en ti, ni en el planeta)
Bragas menstruales: la revolución que no deja huella (ni en ti, ni en el planeta)
Cada mujer usa entre 11.000 y 15.000 productos menstruales desechables a lo largo de su vida fértil. Y cada compresa tradicional puede tardar hasta 300 años en desaparecer. No es solo una cifra: es la huella que deja un producto fabricado con un 90 % de plástico.
Por eso, cada vez más mujeres eligen una alternativa diferente: las bragas menstruales. Una opción práctica, cómoda y mucho más amable con el planeta. Están hechas con capas de algodón puro, sin químicos que alteren la piel, y pensadas para acompañarte entre 3 y 5 años.
Su precio ronda los 30 euros por prenda, pero la inversión se compensa sola: ahorras dinero, reduces residuos y cuidas tu bienestar íntimo.
¿Qué son las bragas menstruales?
A simple vista parecen unas braguitas normales. Pero su diseño guarda un secreto: un sistema absorbente que retiene el flujo menstrual sin necesidad de compresas, tampones o copas.
Una prenda que une tecnología, sostenibilidad y confort para vivir la regla con más libertad.
Tecnología y materiales
El secreto de estas bragas reside en su cuidadosa selección de materiales. Normalmente, la parte exterior combina poliamida (80 %) y elastano (20 %), mientras que el interior abraza la piel con algodón 100% puro. Algunas marcas añaden fibras de bambú, conocidas por sus cualidades antibacterianas naturales.
Capas de protección
El secreto de estas bragas reside en su sistema de capas, cada una con una función específica:
- La capa superior, hecha de suave algodón, cuida tu piel mientras dirige el flujo hacia abajo.
- Le sigue una capa superabsorbente que atrapa el líquido.
- Una tercera capa con poliuretano actúa como escudo contra las fugas.
- La capa exterior permite que tu piel respire mientras mantiene los olores a raya.
Niveles de absorción
Tu flujo es único, y estas bragas lo saben. Por eso ofrecen distintos niveles de protección:
- Para días normales: absorbidos tanto como tres tampones, perfectas para flujo ligero o medio
- Para días abundantes: capaces de retener hasta 30 mililitros
Estas bragas te pueden acompañar de 8 a 12 horas, adaptándose a tu flujo personal. A pesar de su poder absorbente, mantienen un perfil discreto de solo 2 milímetros, pasando desapercibidas bajo cualquier ropa.
La tecnología integrada combate olores y previene fugas, evitando el efecto abultado típico de las compresas. Su diseño inteligente garantiza un secado rápido, manteniendo una agradable sensación de frescura todo el día.

Beneficios para la salud íntima
Tu salud íntima merece especial cuidado durante los días de menstruación, especialmente cuando elegimos productos que estarán en contacto directo con nuestra piel más sensible.
Prevención de irritaciones
El algodón certificado que compone estas bragas menstruales cuida tu zona íntima de forma natural. Tu piel agradecerá la ausencia de químicos agresivos, reduciendo notablemente el riesgo de irritaciones y alergias en la zona genital. Los ginecólogos respaldan cada vez más su uso, pues ocasionan menos molestias durante el uso prolongado.
Las mujeres jóvenes que han sufrido infecciones frecuentes con productos tradicionales encuentran en estas bragas una solución gentil con su cuerpo. Su diseño ayuda a prevenir las molestas infecciones recurrentes.
Transpirabilidad y comodidad
Las capas especiales de estas bragas no solo te protegen, también dejan que tu piel respire naturalmente. Este diseño mantiene tu zona íntima fresca y seca, fundamental para conservar el equilibrio de tu microbiota genital.
Los tejidos especiales actúan como aliados de tu cuerpo: absorben cuando deben y repelen cuando necesitas mantenerte seca, permitiendo que el calor corporal evapore la humedad mientras te mantienes cómoda. Durante la noche, resultan especialmente acogedoras para quienes no se sienten a gusto con tampones o compresas convencionales.
Los expertos sugieren estos consejos para cuidar tu salud íntima:
- Cambia tu braga cada cuatro a seis horas
- Escoge ropa que no apriete demasiado.
- Limpia diariamente con jabón suave y neutro. (Puedes consultar también nuestro artículo sobre la importancia de elegir un buen gel íntimo)
- Evita perfumes o lociones que alteren tu equilibrio natural.
La suavidad de sus materiales transpirables, junto a su forma anatómica, permite que estas bragas se amolden a ti naturalmente, ofreciéndote comodidad y protección durante todo el día.
Impacto ambiental positivo
Los números son abrumadores: más de 45 mil millones de compresas sanitarias acaban en la basura cada año, dejando una huella imborrable en nuestro planeta. Estos productos necesitan entre 500 y 800 años para desaparecer de la naturaleza.
Reducción de residuos plásticos
Las compresas y tampones tradicionales esconden un secreto preocupante: hasta un 90 % de su composición es plástico. Cada mujer utiliza aproximadamente 7.200 productos desechables durante sus años fértiles. Las bragas menstruales, al igual que la copa menstrual, rompen este ciclo dañino, apostando por materiales 100 % ecológicos y seguros para tu cuerpo.
Ciclo de vida del producto
Con los cuidados adecuados, estas bragas te acompañan entre tres y cinco años. Sus materiales, desde el algodón orgánico hasta la fibra de bambú, respetan el medioambiente y son biodegradables. Al final de su vida útil, puedes darles una segunda oportunidad a través del reciclaje textil.
Ahorro económico a largo plazo
El coste de los productos desechables suma hasta 18.000 € durante los años fértiles. Las bragas menstruales proponen una alternativa más inteligente: una inversión inicial de 30€ por unidad que se traduce en ahorro real.
Estas cifras hablan por sí solas:
- Tu cuerpo vive aproximadamente 480 ciclos menstruales
- Tus gastos pueden reducirse hasta un 70 %
- Cuatro bragas cada cinco años pueden ahorrarte 7.300 € frente a productos tradicionales
Tu decisión de usar bragas menstruales cuida tanto tu economía como nuestro planeta. Durante los aproximadamente 450 ciclos de tu vida fértil, estas prendas reutilizables marcan una diferencia real en la reducción de residuos plásticos y la protección de nuestro entorno.
Guía de uso y cuidados
Cuidar bien tus bragas menstruales te asegura su mejor rendimiento y una larga vida útil. Conocer los detalles de su mantenimiento te ayudará a aprovechar al máximo esta opción sostenible.
Lavado correcto de las bragas menstruales
El primer paso es simple: enjuaga con agua fría justo después de usarlas para eliminar el flujo. Después, puedes lavarlas en la lavadora a 30-40 grados. Cosas que deberías evitar:
- Suavizantes y blanqueadores que dañan su capacidad de absorción.
- Detergentes fuertes o perfumados que podrían irritar tu piel.
- Jabones grasos tipo Marsella que afectan su funcionamiento
Tu mejor aliado será un detergente suave para prendas delicadas. Una bolsita de lavandería protegerá el tejido y mantendrá intactas sus propiedades especiales.
Secado y almacenamiento
El secado merece tu atención especial. Deja que tus bragas se sequen al aire libre; nunca uses secadora ni las expongas directamente al calor. El exceso de temperatura puede dañar su capa protectora y reducir su eficacia.
Antes de guardarlas, asegúrate de que estén completamente secas. Encuentra un rincón fresco y seco para ellas, preferiblemente en un neceser o bolsa que permita que el aire circule.
¿Cuándo debemos reemplazarlas?
Tus bragas menstruales pueden acompañarte entre 3 y 5 años, según el uso y cuidado que les des. Sabrás que necesitarás renovación cuando:
- Ya no absorben bien y notes pequeñas fugas
- El tejido se sienta rígido o acartonado.
- Persistan olores después del lavado
Con los cuidados adecuados, algunas marcas te garantizan hasta 50 lavados manteniendo todas sus cualidades. Para conseguir la máxima duración, sigue siempre las indicaciones específicas de cada fabricante.











