7 consejos para combatir los lapsos y la niebla mental en la menopausia
7 consejos para combatir los lapsos y la niebla mental en la menopausia
El pensamiento confuso o la niebla mental son síntomas comunes en las mujeres, sobre todo de manera previa a la etapa de la menopausia. Edward Tilt acuñó el término 'Niebla Mental' para describir este fenómeno. La niebla mental es un síntoma común asociado con la menopausia. No obstante, muchas veces no se atribuye esta pérdida de memoria o falta de atención a este periodo fisiológico en la vida de las mujeres.
La falta de estrógenos no solo causa sofocos, depresión y cambios de humor. Además, puede afectar de manera negativa la función cognitiva, que conlleva a la niebla mental. Genera dificultad para recordar nombres, palabras o números, así como para extraviar objetos y elementos de uso de la vida diaria. Gayatri Devi ha investigado la relación entre la reducción de estrógeno y la niebla mental, destacando la importancia de divulgar información sobre este síntoma.
¿Qué causa la niebla mental?
Esta leve pérdida de memoria se genera por el aumento y la disminución de los niveles hormonales en la mujer. Sobre todo, por la disminución del estrógeno. De hecho, algunos síntomas de la menopausia, como los trastornos del sueño, los sofocos y los cambios de humor, inciden en gran medida en que la memoria se vea afectada.
Es normal que a muchas mujeres les preocupe que estos problemas de memoria se conviertan más tarde en la enfermedad de Alzheimer o en una demencia. No obstante, estos problemas generalmente mejoran con el tiempo y no se convierten en un problema cognitivo mayor. Según la investigación de Pauline Maki en la Universidad de Illinois, alrededor del 10% de las mujeres experimentan impedimentos clínicamente significativos en su memoria durante la menopausia, mientras que otras experimentan dificultades más sutiles, lo que resulta en diferencias perceptibles en su función cognitiva.

Recomendaciones importantes para combatir la pérdida de memoria o la niebla mental
La terapia hormonal durante la menopausia (THM) es clave para tratar los síntomas de la menopausia. Y precisamente este tipo de tratamientos mejoran los problemas de confusión mental y de memoria. En el Hospital Lenox Hill en Nueva York, la neuróloga Gayatri Devi destaca que la terapia de reemplazo hormonal puede ser beneficiosa para mejorar el funcionamiento cognitivo, revertir los bochornos, mejorar el estado de ánimo y la sequedad vaginal. Es importante discutir los riesgos y beneficios con un médico y considerar otras medidas de tratamiento si la terapia de reemplazo hormonal no es apropiada para ciertas mujeres.
En este sentido, se recomienda el tratamiento con terapia de estrógenos en caso de una menopausia precoz o si le han extirpado los ovarios, lo que provoca una menopausia quirúrgica.
A continuación, te mencionamos algunos consejos importantes para evitar la niebla mental en la menopausia:
- Evitar los molestos sofocos que causan una leve pérdida de la memoria verbal. Para eso, es importante evitar el calor, la cafeína, las comidas picantes, el estrés, el tabaquismo y la ropa muy ajustada.
- Entrenar tu cuerpo y hacer ejercicio es clave para una buena salud mental y mejorar la función cerebral. La actividad física aumenta y mejora la reparación de las células cerebrales y promueve el crecimiento de otras nuevas.
- Mejora la calidad del sueño a través de un buen descanso, ya que se reduce la confusión mental. Es aconsejable mantener una constancia en las horas de acostarse y despertarse. Además, es fundamental que la habitación esté libre de distracciones y sea oscura, tranquila y cómoda.
- Realizar una dieta saludable que permita combatir algunos de los síntomas de la menopausia. Se recomienda el consumo de ácidos grasos omega-3, como el pescado graso, la dieta vegetal, las nueces, así como las semillas de lino y chía.
- Prueba con el ginkgo biloba. Esta está considerada como una planta medicinal ideal para las funciones cerebrales.
- Haz ejercicios con los nombres a través de la repetición continua en voz alta. También puedes buscar características alusivas a esa persona para recordar el nombre con mayor facilidad.
- Reducir los niveles de estrés es un factor clave para evitar la pérdida de memoria. Algunas situaciones complejas durante el periodo menopáusico pueden afectar las funciones cognitivas de gran manera. Por eso, es recomendable practicar la meditación o el yoga para mejorar los problemas de ansiedad y preocupación.
En definitiva, para combatir la niebla mental es importante proteger el cerebro. De este modo, es recomendable hacerse evaluaciones médicas regulares, controlar el peso y mantener una alimentación saludable. También hay que desafiar el cerebro con el aprendizaje de nuevas habilidades que mejoren la salud mental y cognitiva. Si lo que quieres es mejorar la calidad de vida y reducir los sofocos de la menopausia, la opción es Actifemme RESD3. Reduce el número de sofocos en más del 60 % y la intensidad de grave a leve en casi el 79 % de los casos.

Actifemme RESD3 es un complemento alimenticio en forma de comprimidos bucodispersables, con efecto antioxidante y cardioprotector que ayuda a combatir el envejecimiento celular.
¿Qué es la endometriosis?
¿Qué es la endometriosis?
La endometriosis es un trastorno inflamatorio crónico caracterizado por el crecimiento anormal de tejido similar al endometrio fuera del útero. Afecta a alrededor del 10 % de las mujeres en edad reproductiva y a aproximadamente 176 millones de mujeres en todo el mundo. La causa exacta de la endometriosis no se conoce del todo, pero entre las teorías se incluyen la menstruación retrógrada y la persistencia de células embrionarias. Los factores genéticos también influyen en su desarrollo.
El diagnóstico de la endometriosis puede ser difícil debido a su variada presentación y a la falta de síntomas específicos. Las técnicas de imagen como la ecografía y la resonancia magnética son herramientas valiosas para el diagnóstico. La endometriosis puede causar diversos síntomas, como dolor pélvico crónico, reglas dolorosas, dolor durante el coito, disfunción sexual e infertilidad. La angustia psicológica también es frecuente entre las mujeres con endometriosis.

Aunque todavía se está investigando la influencia directa de la dieta en la endometriosis, se ha sugerido que ciertos compuestos de Brassica spp. tienen efectos antiinflamatorios que podrían ayudar a aliviar los síntomas. La endometriosis también se asocia a complicaciones del embarazo como placenta previa, desprendimiento de placenta, hipertensión y hemoperitoneo espontáneo del embarazo (SHiP). A menudo se considera necesaria la cirugía en los casos de endometriosis infiltrante profunda (DIE) antes de buscar un embarazo. La endometriosis no solamente afecta al individuo, sino también a su familia, a su pareja y a las generaciones futuras. Para comprender esta compleja enfermedad es necesario interactuar con pacientes que han vivido con ella, a fin de obtener información valiosa para proporcionar una atención eficaz. En resumen, la endometriosis es un trastorno inflamatorio crónico caracterizado por el crecimiento anormal de tejido similar al endometrio fuera del útero. Su causa exacta no se conoce del todo, pero se barajan teorías como la menstruación retrógrada, la persistencia de células embrionarias y factores genéticos. El diagnóstico puede ser difícil, pero técnicas de imagen como la ecografía y la resonancia magnética pueden ayudar. La enfermedad presenta diversos síntomas y puede afectar a la fertilidad y a la calidad de vida en general. Se sigue investigando sobre la dieta y la endometriosis, y algunos compuestos pueden tener efectos antiinflamatorios. La endometriosis también se asocia a complicaciones del embarazo, y en los casos graves puede ser necesaria la cirugía. La interacción con las pacientes es crucial para comprender la complejidad de la enfermedad y proporcionar una atención eficaz.
¿Cuáles son las causas de la endometriosis?
La endometriosis es una enfermedad compleja con causas multifactoriales. Una teoría sugiere que la menstruación retrógrada, en la que el tejido menstrual fluye hacia atrás en la cavidad abdominal, puede desempeñar un papel en el desarrollo de la endometriosis. Otra teoría se centra en las células embrionarias de los conductos müllerianos, que pueden persistir en localizaciones anómalas y ser estimuladas por los estrógenos durante la pubertad, dando lugar a la formación de lesiones endometriósicas. Los factores genéticos también contribuyen al riesgo, con determinados loci asociados al riesgo de endometriosis e implicados en las vías de los esteroides sexuales. La exposición a factores ambientales como las sustancias químicas que alteran el sistema endocrino se ha relacionado con la endometriosis. Las sustancias químicas organocloradas se han asociado específicamente con un mayor riesgo de desarrollar esta enfermedad. Sin embargo, el diagnóstico de la endometriosis puede ser difícil debido a la falta de un análisis de sangre o una técnica de imagen fiables. La ecografía puede detectar endometriomas, pero tiene limitaciones para diagnosticar la endometriosis infiltrante profunda (DIE). La resonancia magnética de alta resolución con contraste se ha mostrado prometedora en los últimos tiempos. Cabe señalar que las mujeres con endometriosis a menudo experimentan angustia psicológica, aunque se necesitan más investigaciones para explorar los rasgos de personalidad específicos asociados a la enfermedad. En conclusión, las causas de la endometriosis incluyen desequilibrios hormonales, predisposición genética, menstruación retrógrada, anomalías de las células embrionarias y exposición a determinados factores ambientales. Sin embargo, la comprensión completa de los mecanismos exactos que subyacen a su desarrollo requiere más investigación.
¿Cómo se diagnostica la endometriosis?
El diagnóstico de la endometriosis implica una combinación de métodos, ya que los síntomas de la enfermedad pueden variar mucho. Los enfoques diagnósticos utilizados para la endometriosis incluyen:
- 1. Evaluación de los síntomas y cuestionarios: Los diarios de síntomas o cuestionarios se utilizan para ayudar a las mujeres a describir sus síntomas, aunque no conducen a un diagnóstico más precoz.
- 2. Exploración clínica: El examen vaginal puede identificar nódulos profundos o endometriomas, pero su precisión diagnóstica es limitada, especialmente para la enfermedad peritoneal superficial.
- 3. Técnicas de imagen: La ecografía y la resonancia magnética desempeñan papeles cruciales en el diagnóstico de la endometriosis. La ecografía detecta los endometriomas, mientras que la RM con contraste es eficaz para diagnosticar la endometriosis infiltrante profunda.
- 4. Biomarcadores: Actualmente no existen marcadores séricos fiables para diagnosticar la endometriosis. Se han explorado biomarcadores como el CA-125, pero carecen de una eficacia consistente.
- 5. Laparoscopia: La laparoscopia se considera el "patrón oro" para el diagnóstico de la endometriosis. Permite la visualización directa de las lesiones y proporciona una oportunidad para la confirmación histológica a través de biopsias quirúrgicas.
Es importante señalar que una histología negativa no descarta por completo la endometriosis, por lo que es necesaria una evaluación exhaustiva. La Sociedad Mundial de Endometriosis hace hincapié en la importancia de la atención individualizada proporcionada por un equipo multidisciplinar cualificado. Este enfoque garantiza que se atiendan las necesidades específicas de cada paciente para obtener un diagnóstico más preciso y tomar decisiones terapéuticas eficaces. En resumen, el diagnóstico de la endometriosis implica la evaluación de los síntomas, la exploración clínica, las técnicas de imagen (ecografía y resonancia magnética) y la laparoscopia para el diagnóstico definitivo. Todavía se están explorando biomarcadores y análisis de sangre. La atención individualizada por parte de un equipo multidisciplinar cualificado es crucial para el diagnóstico y tratamiento precisos de esta enfermedad.
¿Cómo diagnosticar la endometriosis?
El diagnóstico de la endometriosis requiere un enfoque integral que combine múltiples métodos para obtener resultados precisos. El proceso diagnóstico incluye un examen clínico, técnicas de imagen como la ecografía o la resonancia magnética y la laparoscopia con confirmación histológica. Aunque ningún método por sí solo puede diagnosticar definitivamente la endometriosis, se recomienda una combinación de enfoques.
- 1. Exploración clínica: Un examen clínico, incluido un tacto vaginal, puede ayudar a identificar nódulos profundos o endometriomas. Sin embargo, su precisión diagnóstica es baja, por lo que deben considerarse otras medidas, aunque el examen parezca normal.
- 2. Técnicas de imagen: Independientemente de los resultados del examen clínico, se recomienda la obtención de imágenes con ecografía o resonancia magnética. La ecografía tiene buena sensibilidad y especificidad para detectar endometriomas, mientras que la RM de alta resolución con contraste es eficaz para diagnosticar endometriosis infiltrante profunda.
- 3. Laparoscopia: Cuando el examen clínico o el diagnóstico por imagen no son concluyentes o el tratamiento empírico no ha tenido éxito, se recomienda la laparoscopia tanto para el diagnóstico como para el tratamiento. La laparoscopia consiste en la realización de biopsias quirúrgicas para confirmar la presencia de lesiones endometriósicas mediante histología. Es importante señalar que una histología negativa no descarta por completo la enfermedad. Tanto la laparoscopia diagnóstica como el diagnóstico por imagen combinado con el tratamiento empírico han demostrado una eficacia similar para el tratamiento de los síntomas.
La decisión entre estos enfoques debe discutirse con la paciente, teniendo en cuenta los beneficios e inconvenientes individuales. Para las mujeres con endometriosis confirmada, el seguimiento y el apoyo psicológico son importantes, especialmente para aquellas con endometriosis profunda y ovárica. Sin embargo, actualmente no hay pruebas que apoyen el beneficio de un seguimiento regular a largo plazo para la detección precoz de recidivas, complicaciones o malignidad. Para garantizar un diagnóstico preciso y un tratamiento eficaz de la endometriosis, es fundamental consultar a profesionales sanitarios con experiencia especializados en este campo. Ellos pueden guiar a las pacientes a lo largo del proceso de diagnóstico y ofrecerles opciones de tratamiento adecuadas.
¿Es genética la endometriosis?
Se cree que la endometriosis tiene un componente genético, aunque la causa exacta no se conoce del todo. Múltiples estudios han identificado marcadores genéticos asociados a la endometriosis, pero no existe ningún marcador fiable para el diagnóstico. Un metaanálisis identificó 14 regiones genómicas con factores genéticos comunes, pero estos hallazgos siguen siendo insuficientes para un diagnóstico definitivo.
Existen dos hipótesis patogénicas en relación con la endometriosis. La hipótesis I sugiere que la hemorragia uterina neonatal y la menstruación cíclica en los primeros años de vida contribuyen a la formación de nódulos adenomióticos. La hipótesis II propone que la endometriosis infiltrante profunda es un tipo específico de tumor benigno anormal. Ambas hipótesis hacen hincapié en la posible influencia de factores genéticos en el desarrollo de la enfermedad. La endometriosis infiltrante profunda (DIE) muestra un comportamiento agresivo y unas características moleculares distintas a las de otros tipos. Factores como una apoptosis alterada, una mayor actividad de proliferación relacionada con el estrés oxidativo y diversos factores inmunológicos contribuyen a la agresividad de la DIE. Aunque se necesitan más investigaciones para comprender plenamente los factores genéticos implicados en la endometriosis, está claro que los moduladores genéticos y epigenéticos desempeñan un papel en la determinación de las formas de presentación y la gravedad de la enfermedad.
El diagnóstico de la endometriosis requiere una anamnesis detallada de la paciente, siendo el dolor el síntoma más frecuente. Además de la genética, las técnicas de diagnóstico por imagen como la ecografía y la resonancia magnética de alta resolución pueden ayudar a detectar y evaluar la extensión de la endometriosis. Los investigadores también han explorado los aspectos psicológicos de la enfermedad, buscando predictores de malestar psicológico en las personas afectadas. Es importante señalar que, aunque la genética puede contribuir a la endometriosis, se trata de una enfermedad compleja en la que influyen diversos mecanismos y factores. Comprender las bases genéticas puede mejorar el diagnóstico y el tratamiento, pero es necesario seguir investigando para desentrañar por completo el panorama genético de esta enfermedad.
¿Cómo se siente la endometriosis?
La endometriosis puede causar diversos síntomas, que varían de una persona a otra. Los síntomas más comunes incluyen:
- 1. Dolor abdominal o pélvico tipo cólico: Muchos individuos con endometriosis experimentan dolor intenso en la región abdominal o pélvica, especialmente durante la menstruación.
- 2. Dolor lumbar: La endometriosis también puede causar dolor lumbar crónico o que empeora con el tiempo.
- 3. Distensión abdominal: Algunos individuos con endometriosis pueden experimentar una sensación de plenitud o hinchazón en la zona abdominal.
- 4. Sensibilidad mamaria: Dolor en los senos o sensibilidad es otro síntoma que puede ocurrir en individuos con endometriosis.
- 5. Antojos de comida: La endometriosis puede conducir a un aumento de los antojos de alimentos para tipos específicos de alimentos.
- 6. Cambios de humor e irritabilidad: Los cambios hormonales asociados a la endometriosis pueden afectar al estado de ánimo, provocando cambios de humor e irritabilidad.
- 7. Dolores de cabeza: Algunos individuos con endometriosis pueden experimentar dolores de cabeza de moderados a severos.
- 8. Fatiga: El cansancio extremo o fatiga es un síntoma común que puede afectar significativamente a la vida diaria y a las actividades. Estos síntomas pueden aparecer antes o durante la menstruación. Es importante consultar con un profesional sanitario si experimenta cambios significativos en su ciclo menstrual o tiene síntomas persistentes.
La endometriosis es una enfermedad en la que un tejido similar al revestimiento del útero crece fuera de este, normalmente en órganos como los ovarios, las trompas de Falopio o detrás del útero. Se desconoce la causa exacta, pero puede afectar a cualquier persona que menstrúe. Ciertos factores pueden aumentar o disminuir el riesgo de endometriosis, y se calcula que afecta al 2-10 % de las mujeres de la población general y hasta al 50 % de las mujeres infértiles. El diagnóstico de la endometriosis suele requerir cirugía, concretamente una laparoscopia en la que un profesional sanitario examina la cavidad pélvica a través de pequeñas incisiones. Aunque la endometriosis no tiene cura, el objetivo del tratamiento es controlar los síntomas. Las opciones de tratamiento pueden incluir analgésicos, terapia hormonal e intervenciones quirúrgicas para el dolor intenso.
La endometriosis puede afectar considerablemente a la calidad de vida, los contactos sociales y el trabajo de la paciente. Es crucial tratar los síntomas y gestionarlos eficazmente. Las recomendaciones basadas en la evidencia de organizaciones como la ESHRE pueden orientar a los profesionales sanitarios en el diagnóstico y tratamiento de los síntomas relacionados con la endometriosis. En general, la comprensión de los síntomas de la endometriosis puede ayudar a las personas a buscar la atención médica adecuada y recibir un tratamiento eficaz para su enfermedad.
¿Se puede quedar embarazada con endometriosis?
- 1. La endometriosis puede afectar a la fertilidad, pero no significa que una persona no pueda quedarse embarazada.
- 2. Factores como la disminución de la reserva ovárica, el deterioro de la calidad de los óvulos y la alteración del entorno pélvico pueden afectar a la fertilidad en mujeres con endometriosis.
- 3. Muchas mujeres con endometriosis siguen siendo capaces de concebir de forma natural o con la ayuda de tecnologías de reproducción asistida como la FIV.
- 4. Consultar con profesionales sanitarios especializados en salud reproductiva es esencial para las personas con endometriosis que planean quedarse embarazadas.
- 5. Mantener un estilo de vida saludable, controlar los síntomas de dolor y reducir el estrés pueden contribuir a mejorar los resultados reproductivos de las personas con endometriosis.
- 6. La terapia hormonal puede ofrecerse a quienes no pueden o deciden no concebir inmediatamente después de la cirugía y no afecta negativamente a la fertilidad.
- 7. La cirugía, en particular la laparoscopia operatoria, puede considerarse una opción de tratamiento para la infertilidad asociada a la endometriosis en determinados estadios de la enfermedad.
- 8. Los clínicos pueden considerar la inseminación intrauterina (IIU) con estimulación ovárica para aumentar las tasas de embarazo en casos de endometriosis rASRM estadio I/II.
- 9. Se debe asesorar a las pacientes sobre sus posibilidades de quedarse embarazadas después de la cirugía, ya que la tecnología de reproducción asistida (TRA) puede ser necesaria para algunas personas.
- 10. Herramientas validadas como el índice de fertilidad de la endometriosis (EFI) pueden ayudar a identificar a las pacientes que pueden beneficiarse de las TRA después de la cirugía.
- 11. Es importante consultar a un profesional sanitario para obtener asesoramiento médico personalizado sobre el embarazo y la endometriosis.
En conclusión, aunque la endometriosis puede afectar a la fertilidad, sigue siendo posible quedarse embarazada. Consultar con especialistas, considerar intervenciones quirúrgicas o tratamientos de fertilidad y explorar tecnologías de reproducción asistida pueden mejorar las posibilidades de concepción. Mantener un estilo de vida saludable y controlar los síntomas también son aspectos importantes. Las pacientes deben conocer las distintas opciones disponibles y buscar asesoramiento médico personalizado para su situación específica.
¿Cuáles son los primeros signos de endometriosis?
Los primeros signos de endometriosis suelen incluir dolor pélvico, que puede aparecer antes o durante la menstruación y empeorar con el tiempo. Otros síntomas frecuentes de la endometriosis son dolores menstruales, dolor durante o después de las relaciones sexuales, dolor abdominal bajo o intestinal, dolor al defecar u orinar (especialmente durante la menstruación), menstruaciones abundantes, manchado o sangrado entre menstruaciones, síntomas digestivos o gastrointestinales como hinchazón y estreñimiento, fatiga o falta de energía e infertilidad. Para diagnosticar la endometriosis suele realizarse una intervención quirúrgica denominada laparoscopia para examinar las manchas de tejido endometrial. La detección precoz es importante para el tratamiento eficaz de los síntomas. El tratamiento de la endometriosis se centra en el alivio de los síntomas e incluye opciones como analgésicos (AINE), terapia hormonal (píldoras anticonceptivas, parches, DIU), agonistas de la GnRH para inducir temporalmente un estado similar a la menopausia y opciones quirúrgicas como la escisión laparoscópica o la ablación en caso de dolor intenso o problemas de fertilidad. Las experiencias individuales con la endometriosis pueden variar, y es posible que no se presenten todos los síntomas. Si sospecha que tiene endometriosis o experimenta algún síntoma relacionado, es importante que consulte a un profesional sanitario para obtener un diagnóstico preciso y un plan de tratamiento personalizado.
¿Causa la endometriosis aumento de peso?
Según la información proporcionada en los pasajes, no hay pruebas directas que sugieran que la endometriosis provoque aumento de peso. Los síntomas de la endometriosis mencionados en los temas anteriores incluyen dolor pélvico, dolores menstruales, infertilidad, dolor durante o después de las relaciones sexuales, dolor en el intestino o en la parte inferior del abdomen, dolor al defecar u orinar, menstruaciones abundantes, manchado entre menstruaciones, síntomas digestivos y fatiga. El aumento de peso no figura entre estos síntomas. Para determinar si existe una relación entre la endometriosis y el aumento de peso, se necesitarían fuentes adicionales o información más específica. En el aumento de peso pueden influir factores como la dieta, el ejercicio, los cambios hormonales y las enfermedades subyacentes. Es aconsejable consultar a un profesional sanitario si le preocupa el aumento de peso o cualquier síntoma relacionado con la endometriosis. Ellos pueden proporcionarle orientación personalizada y abordar sus preocupaciones específicas.
¿Cuáles son las complicaciones de la endometriosis?
Las complicaciones de la endometriosis pueden tener un impacto significativo en la salud y calidad de vida de las mujeres afectadas. Algunas de estas complicaciones incluyen:
- 1. Infertilidad: La endometriosis puede dificultar la concepción y aumentar el riesgo de infertilidad debido a las adherencias y obstrucciones en las trompas de Falopio, que dificultan el movimiento del óvulo fecundado hacia el útero.
- 2. Dolor pélvico crónico: El dolor es uno de los síntomas más comunes de la endometriosis, y puede ser constante o intermitente. Este dolor puede afectar negativamente la calidad de vida de las mujeres, limitando su capacidad para llevar a cabo actividades diarias.
- 3. Impacto emocional: La endometriosis puede tener un impacto emocional significativo en las pacientes, causando estrés y ansiedad debido al dolor crónico y la incertidumbre sobre su capacidad reproductiva. Es importante que las mujeres reciban apoyo emocional durante su tratamiento.
- 4. Lesiones en órganos distantes: En casos menos comunes, las lesiones endometriales pueden desarrollarse en órganos distantes del útero, como el hígado, los pulmones y el cerebro. Esto puede ocasionar síntomas adicionales y complicaciones.
- 5. Impacto en relaciones sociales y laborales: El dolor crónico y los síntomas asociados pueden afectar negativamente las relaciones personales y laborales. Las mujeres con endometriosis a menudo enfrentan dificultades para mantener una vida social activa y pueden tener que ausentarse del trabajo debido a los síntomas.
Además, se ha sugerido un posible aumento del riesgo de cáncer de ovario en mujeres con endometriosis, pero se necesita más investigación para confirmar esta asociación. Respecto a la dieta, no se ha encontrado evidencia concluyente que demuestre una relación entre una dieta rica en vegetales y el desarrollo o mejora de los síntomas de la endometriosis. En resumen, las complicaciones de la endometriosis incluyen infertilidad, dolor pélvico crónico, impacto emocional, lesiones en órganos distantes y dificultades en relaciones sociales y laborales. Es fundamental que las mujeres reciban un diagnóstico temprano y un tratamiento adecuado para minimizar estas complicaciones y mejorar su calidad de vida.
¿Cuáles son los tratamientos alternativos para la endometriosis?
Los tratamientos alternativos para la endometriosis pueden proporcionar alivio de los síntomas y mejorar la calidad de vida de las pacientes. Algunas opciones mencionadas son:
- 1. Terapias complementarias y alternativas: La acupuntura, la quiropráctica, la terapia herbal y los remedios naturales pueden ofrecer alivio, aunque se necesita más investigación para respaldar su eficacia.
- 2. Cambios en el estilo de vida y la dieta: Una dieta antiinflamatoria rica en frutas, verduras, granos integrales y ácidos grasos omega-3 puede ser beneficiosa. Además, el ejercicio regular, la reducción del estrés y técnicas de relajación pueden proporcionar alivio.
- 3. Suplementos: Algunos suplementos dietéticos como los ácidos grasos omega-3, vitamina D, magnesio y N-acetilcisteína se han estudiado como posibles opciones para reducir la inflamación y el dolor asociados con la endometriosis.
- 4. Medicamentos antiinflamatorios no esteroides (AINES): Pueden utilizarse para aliviar el dolor asociado con la endometriosis.
- 5. Anticonceptivos orales: Ayudan a aliviar el dolor causado por la endometriosis.
- 6. Progestágenos y anti-progestágenos: Estos medicamentos pueden proporcionar alivio del dolor relacionado con la endometriosis.
- 7. Análogos de la hormona liberadora de gonadotropina (GnRH): Se utilizan para tratar el dolor asociado con la endometriosis.
- 8. Cirugía laparoscópica: Puede realizarse para extirpar los endometriomas ováricos y tratar la endometriosis profunda.
La terapia hormonal puede ser utilizada después de la cirugía para reducir el riesgo de recurrencia. Es fundamental consultar a un profesional de la salud especializado en endometriosis para discutir y considerar estos tratamientos alternativos. Cada paciente es única, por lo que se recomienda una evaluación individualizada y una discusión de los posibles efectos secundarios y deseos reproductivos antes de tomar una decisión sobre el tratamiento más adecuado.
¿En qué consiste una histerectomía para tratar la endometriosis?
La histerectomía es un procedimiento quirúrgico utilizado habitualmente para tratar la endometriosis. Consiste en la extirpación del útero y, en algunos casos, también de los ovarios y las trompas de Falopio. Este procedimiento se considera una opción más radical y permanente, que suele explorarse cuando otros tratamientos no han conseguido aliviar los síntomas.
Antes de plantearse una histerectomía, deben estudiarse y discutirse con un profesional sanitario opciones de tratamiento menos invasivas. Existen distintos tipos de histerectomía que pueden realizarse para el tratamiento de la endometriosis. Entre ellos se incluyen:
- 1. Histerectomía total: Consiste en la extirpación del útero y el cuello uterino, y también puede incluir la extirpación de los ovarios y las trompas de Falopio.
- 2. Histerectomía parcial: En esta intervención únicamente se extirpa el útero, dejando intacto el cuello uterino. La extirpación de los ovarios y las trompas de Falopio puede o no ser necesaria en función de cada caso. La histerectomía puede aliviar eficazmente los síntomas asociados a la endometriosis, como el dolor pélvico crónico y las hemorragias abundantes. Sin embargo, es importante considerar detenidamente las implicaciones de este procedimiento, ya que afecta permanentemente a las capacidades reproductivas.
Antes de tomar una decisión, es crucial mantener una conversación en profundidad con un especialista que pueda proporcionar información detallada sobre los riesgos y beneficios asociados a una histerectomía. También tendrá en cuenta otros factores específicos del caso de cada persona, como los deseos futuros de fertilidad. Se recomienda explorar otras opciones de tratamiento antes de plantearse una histerectomía debido a sus efectos permanentes. En resumen, la histerectomía es un procedimiento quirúrgico utilizado para tratar la endometriosis mediante la extirpación del útero (y posiblemente de otros órganos reproductores). Se considera cuando han fracasado otros tratamientos y debe analizarse detenidamente con un profesional sanitario para comprender plenamente sus implicaciones y posibles beneficios.
¿Qué cambios en el estilo de vida pueden aliviar los síntomas de la endometriosis?
Para aliviar los síntomas de la endometriosis, se pueden considerar varios cambios en el estilo de vida:
- 1. Control del dolor: El ejercicio regular, como actividades de bajo impacto como caminar o nadar, puede ayudar a reducir el dolor asociado a la endometriosis. Las técnicas de relajación como el yoga o la meditación también pueden proporcionar alivio.
- 2. Modificaciones de la dieta: Algunas personas descubren que evitar ciertos alimentos ricos en azúcares añadidos e ingredientes procesados puede ayudar a reducir la inflamación y controlar los síntomas. En general, se recomienda mantener una dieta equilibrada rica en frutas, verduras, cereales integrales y proteínas magras.
- 3. Estrategias de equilibrio hormonal: Consulte a su médico sobre terapias hormonales como anticonceptivos orales, DIU hormonal u otros medicamentos específicamente diseñados para el tratamiento de la endometriosis. Estos tratamientos pueden ayudar a regular los niveles hormonales y aliviar los síntomas.
- 4. Control del estrés: Aplique técnicas de reducción del estrés como el ejercicio regular, las prácticas de atención plena, los ejercicios de respiración profunda o la búsqueda de apoyo de un terapeuta o grupo de apoyo. Controlar los niveles de estrés puede mejorar potencialmente los síntomas.
- 5. Medidas para aliviar el dolor: Aplicar calor en la zona pélvica con una almohadilla térmica o tomar analgésicos sin receta (bajo la supervisión de un profesional sanitario) podría ofrecer un alivio temporal del dolor relacionado con la endometriosis.
Es importante consultar a un profesional sanitario para obtener asesoramiento personalizado y opciones de tratamiento basadas en su situación específica. Los cambios en el estilo de vida deben discutirse con un profesional sanitario especializado en el tratamiento de la endometriosis para personalizar las recomendaciones en función de las necesidades individuales y el historial médico.
¿Es posible prevenir la endometriosis?
Prevenir la endometriosis es todo un reto, pero existen medidas que pueden ayudar a reducir el riesgo de desarrollar la enfermedad.
He aquí algunos puntos importantes a tener en cuenta:
- 1. Estilo de vida saludable: Adoptar un estilo de vida saludable, que incluya ejercicio regular, mantener un peso saludable y evitar sustancias tóxicas, puede contribuir a reducir el riesgo de endometriosis.
- 2. Dieta: Algunos estudios sugieren que una dieta rica en frutas y verduras puede estar asociada a un menor riesgo de endometriosis. Sin embargo, se necesitan más investigaciones para confirmar estos hallazgos.
- 3. Factores a tener en cuenta: Varios factores aumentan la probabilidad de desarrollar endometriosis, como los antecedentes familiares de la enfermedad, los periodos menstruales largos o irregulares y el inicio precoz de la menstruación. Abordar estos factores puede ayudar a reducir el riesgo.
- 4. Enfoques terapéuticos: Aunque la prevención es un reto, se pueden utilizar varios enfoques terapéuticos para controlar la endometriosis. Los medicamentos de bajo coste, como los anticonceptivos orales y los progestágenos, son útiles para tratar la endometriosis superficial o los quistes endometriales más pequeños. En los casos más graves, pueden utilizarse medicamentos más caros, como el dienogest, los agonistas de la GnRH y el elagolix. La cirugía laparoscópica puede aliviar inmediatamente el dolor y mejorar la calidad de vida en los casos de endometriosis superficial. También se están investigando terapias no hormonales, como fármacos antiangiogénicos e inmunomoduladores. Es importante comentar las opciones de tratamiento con un profesional sanitario, teniendo en cuenta factores como los posibles efectos secundarios y las preferencias de la paciente, incluido el deseo de embarazo.
Aunque la prevención completa de la endometriosis no es posible en la actualidad, adoptar un estilo de vida saludable, ser consciente de los factores de riesgo y buscar el tratamiento adecuado puede ayudar a controlar la enfermedad de forma eficaz. Es necesario seguir investigando para comprender mejor la endometriosis y desarrollar medidas preventivas más eficaces.
Referencias utilizadas
1. MedlinePlus [Internet]. Bethesda (MD): National Library of Medicine (US); [updated 2020 Jun 24]. Endometriosis; [created 1999 Jun 21]. Available from: https://medlineplus.gov/endometriosis.html 2. MedlinePlus [Internet]. Bethesda (MD): National Library of Medicine (US); [updated 2020 Jun 24]. Menstruation; [created 1999 Jun 28]. Available from: https://medlineplus.gov/menstruation.html. 3. members of the Endometriosis Guideline Core Group, Becker CM, Bokor A, Heikinheimo O, Horne A, Jansen F, Kiesel L, King K, Kvaskoff M, Nap A, Petersen K, Saridogan E, Tomassetti C, van Hanegem N, Vulliemoz N, Vermeulen N, ESHRE Endometriosis Guideline Group , . ESHRE guideline: endometriosis . Hum Reprod Open;2022; 2022 (2) 009. doi:10.1093/hropen/hoac009; PMCID:PMC8951218. 4. García-Ibañez P, Yepes-Molina L, Ruiz-Alcaraz AJ, Martínez-Esparza M, Moreno DA, Carvajal M, García-Peñarrubia P, . Brassica Bioactives Could Ameliorate the Chronic Inflammatory Condition of Endometriosis. Int J Mol Sci; 2020 Dec 10 ; 21 (24) . doi:10.3390/ijms21249397; PMCID:PMC7763502. 5. Rolla E. Endometriosis: advances and controversies in classification, pathogenesis, diagnosis, and treatment. F1000Res. 2019 Apr 23;8. doi: 10.12688/f1000research.14817.1. eCollection 2019.; PMCID:PMC6480968
El himen y la virginidad: una relación malentendida
El himen y la virginidad: una relación malentendida
En la actualidad, la sociedad está plagada de mitos y conceptos erróneos acerca del himen y su relación con la virginidad. Estas ideas equivocadas han sido perpetuadas a lo largo de siglos debido a creencias culturales y a expectativas sociales infundadas.
Sin embargo, es imperativo separar la realidad de la ficción y educarse acerca de la verdadera naturaleza del himen. En este artículo, desmentiremos los mitos más comunes sobre él, y hablaremos sobre la virginidad como concepto y por qué afecta a las mujeres de una forma tan desmedida.

El himen: una estructura elástica y variada
En contraposición a la creencia popular, el himen no es una membrana frágil destinada a romperse durante la primera penetración. Los expertos médicos, como Ellen Støkken Dahl y Nina Dølvik Brochmann, subrayan que el himen es, en realidad, una estructura elástica, comparable a un coletero o una goma elástica.
Viene en varias formas y tamaños, con una abertura central que se asemeja a un donut o una media luna. Es increíblemente elástico y puede adaptarse a la penetración sin sufrir daños.
Desmitificando la ruptura del himen
La idea errónea de que el himen se rompe durante la primera relación sexual, causando hemorragias, ha perdurado en la sociedad. Sin embargo, la investigación científica desmintió este mito hace mucho tiempo.
Estudios realizados tanto en el pasado como en tiempos modernos han revelado que el himen puede permanecer intacto incluso después de las relaciones sexuales, lo que refuta la noción de que su ruptura es un indicador de la virginidad.
La irrelevancia del estado del himen
Como ya hemos dicho, el aspecto del himen no se ve alterado como consecuencia de las relaciones sexuales.
La virginidad, en sí misma, es una construcción social profundamente arraigada, utilizada en muchas culturas como un medio para controlar la sexualidad de las mujeres. Organizaciones como la Organización Mundial de la Salud (OMS) y las Naciones Unidas (ONU) han denunciado las pruebas de virginidad, que constituyen una violación de los derechos humanos.
La variabilidad natural del himen
La apariencia del himen varía considerablemente de una persona a otra, al igual que otras partes de la anatomía femenina. Puede consistir en múltiples piezas carnosas, conocidas como carúnculas himeneales, que pueden parecerse a pequeñas lenguas o pétalos.
Estas variaciones de color y forma, a menudo coinciden con la mucosa vaginal, lo que hace que muchas mujeres no sean conscientes de la presencia de su himen. En la mayoría de los casos, el himen permanece intacto y su abertura central permite el flujo menstrual normal y las relaciones sexuales.
Reevaluando el concepto de virginidad
La idea de la virginidad puede llegar a afectar a la percepción que tienen las mujeres de sí mismas, debido a razones históricas, culturales y sociales arraigadas en muchas sociedades.
Estas son algunas de las razones por las que la virginidad tiene un impacto significativo en las mujeres:
- Control de la sexualidad femenina: La virginidad ha sido tradicionalmente vista como un símbolo de pureza y virtud en muchas culturas. La sociedad ha impuesto normas y expectativas sobre cómo deben comportarse las mujeres, y la virginidad se ha utilizado como un estándar para medir su moralidad y dignidad. Este control sobre la sexualidad femenina ha llevado a una carga desproporcionada sobre las mujeres para mantener su virginidad hasta el matrimonio.
- Valoración de la virginidad en las relaciones matrimoniales: En algunas culturas, la virginidad se considera un atributo importante en una esposa. La idea errónea de que una mujer virgen es más adecuada para el matrimonio puede llevar a la discriminación y al ostracismo social de aquellas que no cumplen con este estándar. Esto puede tener consecuencias graves para la autoestima y la identidad de las mujeres.
- Presión social y cultural: Las mujeres a menudo enfrentan una intensa presión social y cultural para mantener su virginidad. Esta presión puede provenir de la familia, la comunidad, la religión y los medios de comunicación, lo que puede llevar a sentimientos de vergüenza y culpa en aquellas mujeres que no cumplen con las expectativas de virginidad.
- Educación sexual limitada: En algunas sociedades, la educación sexual es insuficiente o inexistente, lo que crea un entorno en el que los mitos y la desinformación sobre la virginidad persisten. La falta de educación adecuada contribuye a la perpetuación de ideas equivocadas y nocivas sobre la sexualidad femenina.
Para abordar estos problemas, es fundamental desafiar y cambiar las normas sociales y culturales que perpetúan la importancia excesiva de la virginidad en las mujeres. Esto incluye proporcionar una educación sexual integral, promover la igualdad de género y fomentar una cultura que respete y valore la autonomía individual y las decisiones personales de las mujeres en relación con su propia sexualidad.
En lugar de enfocarse en el estado del himen, es más significativo considerar los sentimientos y las experiencias de una persona en relación con sus encuentros sexuales. La decisión de tener relaciones sexuales debe basarse en la disposición personal, el consentimiento y el bienestar emocional. La virginidad no es algo que se “pierde” o “se quita”, sino más bien una construcción social que no debe definir el valor de una persona.
El Impacto de las prácticas culturales y la importancia de la educación sexual
A pesar del reconocimiento de las realidades anatómicas del himen, en algunos países persisten prácticas culturales como las pruebas de virginidad y la himenoplastia. Estas prácticas no solo atentan contra los derechos humanos, sino que también perpetúan creencias dañinas y refuerzan la idea de que el valor de una mujer se encuentra en su historia sexual. Organizaciones como la OMS y la ONU continúan abogando por la prohibición de las pruebas de virginidad y la promoción de una educación sexual integral.
La importancia de la educación sexual y la aceptación de la autonomía sexual
La educación sexual integral desempeña un papel fundamental para desmitificar conceptos erróneos sobre el himen y la virginidad. Al proporcionar información precisa sobre la anatomía sexual, el consentimiento y las relaciones saludables, las personas pueden tomar decisiones informadas sobre sus cuerpos y experiencias sexuales. Es esencial fomentar un diálogo abierto, desafiar las normas sociales y promover una cultura de respeto y comprensión. En última instancia, es crucial respetar las decisiones individuales y aceptar la autonomía sexual. Cada persona tiene el derecho de definir sus propias experiencias y determinar qué significa para ella la virginidad. Al empoderar a las personas para tomar decisiones informadas, podemos crear una sociedad que celebre la diversidad, apoye la salud sexual y rechace los estereotipos perjudiciales.
La Regla, una visión integral
La Regla, una visión integral
La regla es un proceso natural que experimentan muchas mujeres cada mes, aunque puede resultar incómoda y estresante, pero para sobrellevarla de la mejor manera posible, es importante entender qué significa exactamente tener la regla y cuáles son sus etapas.
Primero, hay una etapa llamada fase premenstrual. Durante esta fase, los síntomas físicos y emocionales varían y los cambios hormonales pueden influir en la actitud y el estado de ánimo. Esta fase suele durar entre 3 y 10 días. Luego, viene la etapa de la regla que consiste en la expulsión de tejido y fluidos hechos de sangre y mucosidad por parte del útero. Esto normalmente dura de 3 a 7 días. Una vez que la regla comienza, puede experimentar cólicos, dolores de cabeza, fatiga, mal humor, entre otros síntomas.
Afortunadamente, existen nuevas tecnologías y productos innovadores diseñados para hacer más cómodo el ciclo menstrual de cada mujer. Por ejemplo, hay compresas lavables y reutilizables, copas menstruales, toallas higiénicas como internas y externas, entre otros. Estos dispositivos ofrecen una mayor comodidad y facilidad para usar durante la regla, además de permitir un mayor control, bienestar y una experiencia mucho más cómoda. En este artículo, los exploraremos más a fondo.
¿Qué es la regla o ciclo menstrual?
La menstruación, comúnmente conocida como la regla, es un fenómeno biológico que afecta a mujeres en edad fértil, generalmente entre la adolescencia y la menopausia. La regla forma una parte esencial del sistema reproductivo femenino y es impulsado por una compleja interacción de hormonas, principalmente el estrógeno y la progesterona. Estas hormonas son responsables de una serie de cambios fisiológicos y hormonales que ocurren en un ciclo mensual, con el objetivo de preparar el útero y el cuerpo en general para la posibilidad de un embarazo.
Durante el ciclo menstrual, que suele durar alrededor de 28 días, aunque puede variar de una mujer a otra, el cuerpo experimenta distintas fases. En la primera mitad del ciclo, el estrógeno estimula el engrosamiento del revestimiento uterino, creando un ambiente propicio para la implantación de un óvulo fertilizado. Simultáneamente, en los ovarios se desarrolla un folículo que, al madurar, libera un óvulo en la fase de la ovulación. Si el óvulo es fertilizado por un espermatozoide, se produce la implantación y comienza el embarazo. Sin embargo, si no ocurre la fertilización, los niveles hormonales caen drásticamente, lo que lleva a la descomposición y posterior expulsión del revestimiento uterino a través del sangrado menstrual.
Este proceso no es solo biológico, sino que también tiene implicaciones emocionales y psicológicas, a menudo manifestadas a través del síndrome premenstrual (SPM), que puede incluir una variedad de síntomas como cambios de humor, irritabilidad y sensibilidad física. En muchos casos, la menstruación o regla también se ve afectada por factores externos como el estrés, la alimentación y el estilo de vida, lo que añade otra capa de complejidad a este fenómeno natural.
Por tanto, la regla es un proceso multifacético que juega un rol crucial en la biología reproductiva de las mujeres, y que está regulado por una red intrincada de hormonas y señales bioquímicas. A lo largo de la vida de una mujer, este ciclo puede experimentar diversas alteraciones y cambios, tanto naturales como inducidos, que reflejan el estado general de su salud y bienestar.
¿Cuáles son los síntomas de la regla o menstruación?
Los síntomas del periodo o regla, también conocidos como síntomas premenstruales (SPM) o síntomas premenstruales comunes, pueden variar de una mujer a otra y de un ciclo menstrual a otro. Algunas mujeres pueden experimentar síntomas leves o incluso ningún síntoma en absoluto, mientras que otras pueden experimentar síntomas más intensos. Los síntomas premenstruales suelen comenzar unos días antes del inicio de la menstruación y pueden durar hasta el primer día del período menstrual. Algunos de los síntomas más comunes de la menstruación incluyen:
- Sangrado vaginal: Debido al desprendimiento del endometrio de las paredes vaginales.
- Calambres menstruales: Los calambres en la parte inferior del abdomen son uno de los síntomas más usuales. Pueden variar en intensidad y duración.
- Dolor de espalda: Algunas mujeres experimentan dolor de espalda baja durante la menstruación.
- Cambios de humor: Los cambios en los niveles hormonales pueden llevar a cambios en el estado de ánimo, como irritabilidad, tristeza o ansiedad.
- Sensibilidad en los senos: Los senos pueden volverse sensibles, doloridos o hinchados.
- Fatiga: Algunas mujeres se sienten más cansadas o con menos energía antes y durante la menstruación.
- Hinchazón y retención de agua: Puedes experimentar hinchazón abdominal, sensación de hinchazón en otras partes del cuerpo y retención de agua.
- Dolor de cabeza: Algunas mujeres experimentan dolores de cabeza antes o durante la menstruación.
- Cambios en el apetito: Puedes tener antojos de alimentos o cambios en el apetito, a menudo relacionados con la necesidad de carbohidratos.
- Cambios en los patrones de sueño: Algunas mujeres pueden experimentar dificultades para dormir o somnolencia excesiva.
- Acné: Puedes notar un aumento de las espinillas o el acné antes de la menstruación debido a los cambios hormonales.
- Estreñimiento o diarrea: Algunas mujeres pueden experimentar cambios en los patrones intestinales durante la menstruación.
- Cambios en la libido: Puedes experimentar una disminución o aumento en el deseo sexual.
Es importante señalar que no todas las mujeres experimentan todos estos síntomas, y la severidad de los síntomas puede variar ampliamente. Si los síntomas premenstruales son severos y afectan significativamente nuestra calidad de vida, es recomendable consultar a nuestro ginecólogo.
Los síntomas premenstruales graves pueden ser un signo de afecciones médicas como el síndrome de ovario poliquístico (SOP) u otros trastornos hormonales, por lo que deberíamos buscar atención médica si los síntomas son problemáticos.
¿Cuáles son las fases de la regla
- Fase menstrual: Esta es la primera fase del ciclo menstrual y comienza el primer día del período menstrual. Durante esta fase, el revestimiento del útero (llamado endometrio), que se había engrosado en el ciclo anterior, se desprende y se elimina del cuerpo en forma de flujo menstrual.
- Fase folicular: Después de la menstruación, el cuerpo comienza a prepararse para la ovulación. Se estimula el crecimiento de folículos en los ovarios y se produce un aumento en la hormona folículo estimulante (FSH). Uno de estos folículos dominará y crecerá, mientras que los demás se reabsorben. Este folículo dominante contiene un óvulo que está madurando.
- Ovulación: En la mitad del ciclo menstrual, aproximadamente alrededor del día 14 en un ciclo típico de 28 días, se produce la ovulación. El folículo dominante libera un óvulo maduro que entra en la trompa de Falopio, donde puede encontrarse con un espermatozoide y, si ocurre la fertilización, dar lugar a un embarazo.
- Fase lútea: Después de la ovulación, el folículo vacío se convierte en el cuerpo lúteo, que secreta hormonas, principalmente progesterona, para preparar el endometrio para la posible implantación del óvulo fertilizado. Si no hay fertilización, el cuerpo lúteo se degrada y los niveles de hormonas caen, lo que desencadena el inicio de un nuevo ciclo menstrual.
¿Cuánto dura la regla?
La regla puede variar en duración, pero en promedio tiene una duración de aproximadamente 28 días. Sin embargo, es importante destacar que los ciclos menstruales pueden oscilar entre 21 y 35 días, y esta variación se considera dentro de los límites normales.
El ciclo menstrual o regla se cuenta desde el primer día de un período menstrual (sangrado) hasta el primer día del siguiente período. Por lo tanto, si una mujer tiene ciclos menstruales regulares de 28 días, eso significa que, en promedio, tendría su período menstrual una vez cada 28 días.
La regularidad del ciclo menstrual o periodo y su duración puede variar de una mujer a otra y a lo largo de la vida de una mujer. Algunas mujeres tienen ciclos menstruales muy regulares desde la adolescencia hasta la menopausia, mientras que otras pueden experimentar cambios en la regularidad debido a factores como el estrés, enfermedades, cambios en el peso corporal, actividad física o trastornos hormonales.
La irregularidad ocasional no es necesariamente motivo de preocupación. Sin embargo, si una mujer experimenta cambios drásticos en la regularidad de su menstruación o si nota una falta de menstruación (amenorrea) durante varios ciclos, esto puede indicar un problema de salud subyacente que requiere atención médica. Las causas de la irregularidad menstrual pueden incluir trastornos hormonales, enfermedades, trastornos de la tiroides, síndrome de ovario poliquístico (SOP), entre otros.
Control y regulación de la regla o ciclo menstrual
La regla está regulada por una compleja interacción de hormonas, incluyendo el estrógeno y la progesterona. Se pueden utilizar métodos anticonceptivos hormonales para regular el ciclo menstrual y prevenir el embarazo.
¿Qué dispositivos o “commodities” para la regla existen en el mercado?
Existen varios dispositivos y productos en el mercado que pueden hacer que sobrellevar la regla sea más fácil cada mes. Esta es una lista de algunos de los dispositivos que tenemos a nuestra disposición:
Aplicaciones de Seguimiento Menstrual
Esta es una de las herramientas más útiles. Las aplicaciones de seguimiento menstrual ofrecen una forma eficaz de predecir el ciclo menstrual y hacer un seguimiento de los síntomas.
Algunas de las aplicaciones más populares, como Clue, Flo y Period Tracker, ofrecen características como el cálculo de la ovulación, seguimiento de síntomas, recordatorios de píldoras anticonceptivas y un calendario menstrual.
Gracias a estas aplicaciones, las personas pueden anticipar sus necesidades y planificar con anticipación, reduciendo el estrés asociado con la regla.
Copa Menstrual
Las copas menstruales son dispositivos de silicona médica o elastómero termoplástico que se insertan en la vagina para recoger la sangre menstrual en lugar de absorberla, como lo hacen las toallas sanitarias y los tampones. Algunas características y ventajas de las copas menstruales incluyen:
Reutilizables
Las copas menstruales son reutilizables y pueden durar varios años con el cuidado adecuado. Esto las convierte en una opción más sostenible y económica en comparación con las toallas sanitarias y los tampones desechables.
Capacidad de retención
Tienen una capacidad de retención mayor que la mayoría de los tampones y toallas sanitarias, lo que significa que se pueden llevar puestas durante más tiempo antes de requerir vaciado y limpieza.
Menos residuos
Al ser reutilizables, las copas menstruales generan menos residuos plásticos y papel que los productos menstruales desechables.
Reducción de olores
Al no estar en contacto directo con el aire, las copas menstruales pueden ayudar a reducir los olores menstruales.
Mayor comodidad
Muchas mujeres encuentran que las copas menstruales son más cómodas que los tampones o las toallas sanitarias, ya que no causan sequedad vaginal ni irritación.
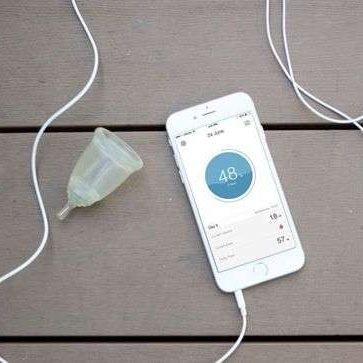
Copa menstrual inteligente
Las copas menstruales inteligentes son una evolución de las copas menstruales tradicionales que incorporan tecnología para proporcionar información sobre tu ciclo menstrual y salud reproductiva. Algunas características típicas de las copas menstruales inteligentes incluyen:
Conectividad con aplicaciones móviles
Las copas menstruales inteligentes se pueden conectar a aplicaciones móviles a través de Bluetooth. Estas aplicaciones rastrean tu ciclo menstrual, la cantidad de flujo menstrual, la duración de tu período y otros datos relevantes.
Predicciones y recordatorios
Con base en los datos recopilados, las aplicaciones móviles pueden predecir cuándo esperar tu próximo período y proporcionar recordatorios para cambiar o vaciar la copa.
Análisis de salud
Algunas copas menstruales inteligentes ofrecen análisis adicionales, como la temperatura basal del cuerpo, para ayudarte a rastrear la fertilidad y otros aspectos de tu salud reproductiva.
Monitoreo del flujo
Estas copas pueden medir la cantidad de flujo menstrual y proporcionar datos precisos sobre tu ciclo.
Aprendizaje automático
Algunas copas inteligentes utilizan el aprendizaje automático para adaptarse a tus patrones individuales y proporcionar recomendaciones personalizadas.
Las copas menstruales inteligentes ofrecen un nivel adicional de comodidad y seguimiento de la salud menstrual, lo que puede ser útil para quienes desean un mayor control y conocimiento sobre su ciclo menstrual. Sin embargo, tienden a ser más costosas que las copas menstruales tradicionales. La elección entre una copa menstrual tradicional y una inteligente dependerá de nuestras necesidades y preferencias personales.

Dispositivos “con Efecto Calor” para aliviar el dolor menstrual
El dolor suele acompañarnos durante la regla, pero ahora existen dispositivos diseñados para aliviar este malestar. Estos utilizan calor para ayudar a relajar los músculos uterinos y reducir la sensación de dolor. Aquí tienes algunas opciones:
- Almohadillas térmicas: Estas son almohadillas reutilizables o desechables que se calientan en el microondas o mediante un proceso químico activado al entrar en contacto con el aire. Se aplican sobre el abdomen para proporcionar calor localizado y aliviar los calambres menstruales.
- Bolsas de agua caliente: Las bolsas de agua caliente son efectivas para proporcionar calor al área abdominal. Puedes llenar una bolsa de agua caliente con agua caliente de grifo y colocarla en el área donde sientas dolor. Asegúrate de que no esté demasiado caliente para evitar quemaduras.
- Parches térmicos: Estos son adhesivos que se aplican directamente sobre la piel y generan calor constante durante un período de tiempo específico. Algunos de estos parches están diseñados específicamente para aliviar el dolor menstrual.
- Cinturones con calefacción: Estos dispositivos son similares a las almohadillas térmicas, pero están diseñados en forma de cinturones que se pueden llevar alrededor de la cintura. Proporcionan calor constante en el área abdominal y son cómodos de usar.
- Dispositivos eléctricos con calor: Existen dispositivos eléctricos diseñados para proporcionar calor a áreas específicas del cuerpo, como el abdomen. Estos dispositivos suelen tener ajustes de temperatura y temporizadores para un control preciso del calor.
- Calcetines o guantes con calefacción: Aunque menos comunes, también existen calcetines o guantes diseñados para proporcionar calor a las extremidades, lo que puede ayudar a aliviar el dolor menstrual indirectamente al mejorar la circulación sanguínea.
Las almohadillas y parches térmicos aplican calor de forma controlada en el área abdominal, lo que puede ayudar a relajar los músculos y aliviar el dolor. Estos dispositivos portátiles son discretos y efectivos, lo que los convierte en una opción ideal para quienes buscan un alivio rápido y sin medicamentos. Si bien estos dispositivos con efecto calor pueden ser útiles para aliviar el dolor menstrual, cada persona es diferente, y lo que funciona mejor puede variar. Es importante seguir las instrucciones de uso del dispositivo seleccionado y asegurarte de no aplicar calor directamente sobre la piel caliente, ya que esto puede causar quemaduras.
Productos sostenibles para la regla
La sostenibilidad es una preocupación creciente en la gestión de la menstruación. Los productos menstruales desechables como los tampones, las compresas o los salvaslips contribuyen significativamente a la contaminación ambiental.
Sin embargo, opciones sostenibles como compresas reutilizables, aplicadores de tampones de silicona y esterilizadores de copas menstruales están ganando terreno. Estos productos no solo son respetuosos con el medio ambiente, sino que también pueden ahorrar dinero a largo plazo.
Existen muchas compresas y tampones reutilizables en el mercado, y la elección de una marca específica puede depender de nuestras preferencias personales y necesidades.
No obstante, antes de elegir una marca y producto específicos, es importante investigar y considerar nuestras necesidades individuales, como el nivel de flujo menstrual, las preferencias de materiales y otros factores que puedan influir en nuestra elección. Además, no debemos olvidarnos de seguir las instrucciones del fabricante para el uso y cuidado adecuados de los productos menstruales reutilizables.
Ropa interior específica para la regla
La ropa interior específica para la regla, como las bragas menstruales, ha ganado popularidad en los últimos años.
Estas prendas están diseñadas con múltiples capas absorbentes para prevenir fugas y manchas, lo que brinda una gran tranquilidad durante la menstruación. Existe una variedad de estilos y tallas para adaptarse a las necesidades individuales.
Dispositivos portátiles para aliviar el dolor menstrual
Para quienes buscan un alivio más allá del calor, los dispositivos portátiles como las unidades TENS (Estimulación Eléctrica Nerviosa Transcutánea) pueden ser una solución efectiva.
La estimulación eléctrica nerviosa transcutánea es una terapia que utiliza dispositivos electrónicos para enviar impulsos eléctricos de baja frecuencia a través de la piel, y así aliviar el dolor. Hay varias marcas de unidades TENS disponibles en el mercado.
Dispositivos Portátiles de Seguimiento de la Regla
Los dispositivos portátiles diseñados específicamente para el seguimiento de la salud menstrual están cambiando la forma en que las personas comprenden sus ciclos menstruales y la fertilidad. Estos dispositivos monitorean cambios fisiológicos, como la temperatura basal y la variabilidad del ritmo cardíaco, para proporcionar información precisa sobre el ciclo menstrual y la ovulación.
Tendencias Futuras
El futuro de los dispositivos menstruales promete aún más innovación. La inteligencia artificial y el aprendizaje automático están siendo utilizados para desarrollar aplicaciones más inteligentes que pueden anticipar el ciclo con mayor precisión y proporcionar recomendaciones personalizadas. Además, la recopilación de datos anónimos de usuarios está impulsando la investigación en salud menstrual y conduciendo a mejoras en la atención médica.
En un mundo cada vez más impulsado por la tecnología, los dispositivos para la gestión de la menstruación están transformando la forma en que las personas experimentan este aspecto de su salud. Desde aplicaciones de seguimiento menstrual hasta copas menstruales inteligentes y dispositivos de alivio del dolor, la tecnología está haciendo que la regla sea menos estresante y más manejable que nunca. Con el continuo avance de la tecnología, podemos esperar que la gestión de la menstruación siga mejorando en términos de comodidad, precisión y sostenibilidad.
FAQs
Qué es la regla o menstruación?
La regla o menstruación es el sangrado vaginal normal que ocurre como parte del ciclo mensual de una mujer. Esta sangre, junto con el tejido que cubre el útero, sale del cuerpo a través de la vagina. Este proceso indica que el cuerpo de la mujer se está preparando para una posible fertilización y embarazo. Si no ocurre la fertilización, el útero se deshace de este tejido y sangre, lo cual es conocido como menstruación o regla.
Es normal tener dolor durante la menstruación?
Sí, es normal experimentar dolor durante la menstruación, una condición conocida como dismenorrea. Este dolor es generalmente una sensación de calambre o punzadas en el abdomen inferior. Hay dos tipos de dismenorrea: primaria y secundaria. La primaria es causada por el exceso de prostaglandinas, mientras que la secundaria puede ser causada por condiciones como la endometriosis. Aun así, si el dolor es muy intenso o está acompañado de otros síntomas, se recomienda buscar ayuda médica.
¿Cuál es el promedio de duración para un ciclo menstrual?
El ciclo menstrual varía de una mujer a otra, pero generalmente el promedio de duración es de 28 días. Sin embargo, es normal tener ciclos que duran entre 21 y 35 días. Este ciclo comienza el primer día de un período y termina el día antes del inicio del siguiente período. Recuerda que este promedio puede variar dependiendo de factores como la edad, la salud y el estilo de vida de cada mujer.
¿Cuáles son los signos de embarazo que indican un retraso en la menstruación?
- Ausencia de la menstruación: Este es el signo más obvio de embarazo. Si normalmente tienes un ciclo menstrual regular y de repente no llega, podría ser una señal de embarazo.
- Sensibilidad en los senos: Los cambios hormonales pueden hacer que los senos se sientan sensibles, pesados o llenos muy pronto después de la concepción.
- Fatiga: El aumento de los niveles de progesterona durante el embarazo temprano puede hacer que te sientas inusualmente cansada.
- Náuseas: Las "náuseas matutinas" pueden ocurrir a cualquier hora del día y generalmente comienzan un mes después de la concepción.
- Cambios de humor: Los cambios hormonales también pueden causar cambios emocionales inusuales.
Si experimentas estos síntomas, es posible que desees realizar una prueba de embarazo para confirmar. Sin embargo, es importante recordar que estos síntomas también pueden ser causados por otros factores, por lo que es mejor consultar a un médico para un diagnóstico definitivo.
¿Puedo controlar los días exactos de mi ciclo menstrual?
No, no puedes controlar los días exactos de tu ciclo menstrual. El ciclo menstrual es un proceso natural y complejo que está regulado por varias hormonas en el cuerpo. La duración del ciclo puede variar de 21 a 35 días en adultos y de 21 a 45 días en adolescentes. Aunque hay ciertos hábitos saludables que pueden ayudar a mantener un ciclo regular, como una dieta equilibrada, ejercicio regular y manejo del estrés, no es posible determinar ni alterar los días exactos de tu ciclo.
¿Qué sucede si tengo un ciclo irregular?
Un ciclo menstrual irregular puede ser causado por varias razones, como el estrés, el cambio de peso, los problemas de tiroides, la poliquística ovárica, entre otras condiciones. Puede causar dificultades para prever cuándo ocurrirá tu próximo período. Además, puede indicar problemas de fertilidad y es un signo común de la perimenopausia. Es importante consultar a un médico si experimentas irregularidades en tu ciclo menstrual para determinar la causa subyacente y el tratamiento adecuado.
¿Cómo puedo aliviar los síntomas desagradables durante la menstruación?
Algunas estrategias para aliviar los síntomas desagradables durante la menstruación incluyen:
- Mantener una alimentación equilibrada: Consumir alimentos ricos en hierro y vitamina B6 puede ayudar a reducir los síntomas.
- Hacer ejercicio regularmente: Esto puede ayudar a aliviar la hinchazón y mejorar tu estado de ánimo.
- Tomar medicamentos de venta libre: Los analgésicos como el ibuprofeno pueden aliviar el dolor menstrual.
- Aplicar calor: Un baño caliente o una almohadilla térmica en el abdomen puede aliviar los calambres.
- Reducir el estrés: Técnicas de relajación como el yoga o la meditación pueden ser útiles.
Si los síntomas son intensos o interfieren con tu vida diaria, es importante que consultes a un médico.
¿Qué cambios debería buscar si mi ciclo menstrual se vuelve doloroso de repente?
Si tu ciclo menstrual se vuelve doloroso de repente, debes estar atenta a cambios como el incremento en la intensidad del dolor, el dolor que dura más de los días habituales de tu ciclo, cualquier dolor que te impide realizar tus actividades diarias, o si viene acompañado de otros síntomas como fiebre, náuseas o vómitos. Estos cambios podrían ser indicativos de condiciones de salud más graves, por lo que es recomendable consultar a un médico.
¿Cuáles son algunos mitos y verdades acerca de la regla o menstruación?
No puedes hacer ejercicio durante la menstruación.
Hacer ejercicio puede aliviar los calambres menstruales y mejorar tu estado de ánimo.
Es malo tener sexo durante la menstruación.
No hay nada malo o insalubre en tener relaciones sexuales durante la menstruación, siempre y cuando se practique sexo seguro.
La menstruación es impura.
Este es un mito cultural antiguo. La menstruación es un proceso normal y saludable del cuerpo femenino.
Si no tienes un ciclo menstrual de 28 días, algo anda mal.
La duración del ciclo menstrual varía de una mujer a otra. Un ciclo que dure entre 21 y 35 días se considera normal.
No puedes quedar embarazada durante la menstruación.
Aunque es menos probable, todavía es posible quedar embarazada si tienes relaciones sexuales durante la menstruación.
Las mujeres que viven juntas sincronizan sus ciclos menstruales.
Aunque es una idea popular, los estudios científicos no han logrado demostrar de manera concluyente esta afirmación.
Recuerda siempre buscar información de fuentes confiables y consultar a los profesionales de la salud ante cualquier duda o problema relacionado con tu ciclo menstrual.
¿Cuál es la edad promedio para que las mujeres empiecen a tener su periodo?
La edad promedio en la que las niñas comienzan a tener su período, también conocido como menarquia, varía, pero generalmente ocurre entre los 10 y 15 años. Sin embargo, cada individuo es diferente y algunos pueden experimentar su primer período un poco antes o después de este rango de edad. Es importante tener en cuenta que muchos factores, incluyendo la genética, la dieta, y la salud en general, pueden influir en el inicio de la menstruación.
¿Qué factores influyen en mi ciclo menstrual?
Varios factores pueden influir en tu ciclo menstrual, incluyendo tu salud general, cambios de peso, estrés, cambios hormonales y medicamentos que estés tomando.
¿Cómo puedo tener un ciclo menstrual regular?
Mantener un estilo de vida saludable, incluyendo una dieta equilibrada, ejercicio regular y manejo del estrés, puede ayudar a regular tu ciclo menstrual. Si tienes problemas, consulta a un médico.
¿Cuáles son los síntomas relacionados con la regla?
Los síntomas comunes relacionados con la regla incluyen hinchazón, dolor de cabeza, fatiga, cambios en el estado de ánimo, dolor en los senos y calambres abdominales.
¿Es normal sentir dolor durante el periodo?
Sí, es normal sentir dolor durante el periodo. Este dolor, conocido como dismenorrea, puede variar de leve a intenso. Consulta a un médico si el dolor es intenso.
¿Por qué estoy sangrando más de lo normal?
Hay varias razones por las que podrías estar sangrando más de lo normal, incluyendo cambios hormonales, fibromas uterinos o pólipos. Es importante consultar a un médico si observas cambios significativos.
¿Es seguro tener relaciones sexuales durante el periodo?
Sí, es seguro tener relaciones sexuales durante el periodo. Sin embargo, aún existe el riesgo de embarazo y transmisión de ETS, por lo que debes usar protección.
¿Qué medidas se pueden tomar para aliviar los cólicos durante el periodo?
Para aliviar los cólicos durante el periodo, puedes usar compresas calientes, hacer ejercicio ligero, tomar medicamentos de venta libre para el dolor o beber té de hierbas.
¿Qué métodos anticonceptivos son más recomendables para controlar el periodo menstrual?
Los métodos anticonceptivos recomendables para controlar el periodo menstrual varían según la persona. Algunos pueden encontrar que las píldoras anticonceptivas o los dispositivos intrauterinos son útiles. Consulta con un profesional de la salud.
¿Qué alimentos deben evitarse durante el periodo para minimizar sus síntomas?
Los alimentos altos en sal, cafeína y azúcar pueden empeorar los síntomas del periodo, por lo que puedes considerar limitar su consumo durante este tiempo.
Cuando hacerse test de embarazo
Cuando hacerse test de embarazo
El test de embarazo es una herramienta esencial para cualquier mujer que sospecha que podría estar embarazada. Esta prueba rápida y eficiente puede proporcionar resultados precisos en poco tiempo, permitiendo a las mujeres tener una confirmación temprana de su embarazo, pero ¿cuándo es el mejor momento para hacerse un test para que los resultados sean precisos?
En este artículo, exploraremos en detalle cómo funcionan estos tests, cuándo realizarlos, su precisión y mucho más.
¿Cómo funcionan los tests de embarazo?
Los tests de embarazo funcionan detectando la presencia de una hormona específica en el cuerpo de la mujer.
Esta hormona, conocida como gonadotropina coriónica humana o hCG, se produce cuando un óvulo fertilizado se implanta en el útero y solo puede ser detectada si una mujer está embarazada, lo que la convierte en un indicador fiable de embarazo.
Existen dos tipos principales de pruebas de embarazo: los tests de embarazo caseros y las pruebas de sangre. Ambos buscan la presencia de hCG, pero cada uno tiene sus propias ventajas y desventajas.

Tests de embarazo caseros
Los tests de embarazo caseros son pruebas cualitativas que se pueden comprar en farmacias. Son fáciles de usar y ofrecen resultados rápidos, generalmente en menos de 10 minutos. Estas pruebas detectan la presencia de hCG en la orina de la mujer. Para realizar un test de embarazo casero, la mujer debe sumergir el test en un recipiente con orina o colocarlo bajo el chorro de orina. Luego, debe esperar el tiempo recomendado por el fabricante para leer el resultado. La mayoría de estas pruebas muestran una línea o un signo positivo si la mujer está embarazada.
Pruebas de embarazo en sangre
Las pruebas de embarazo en sangre son pruebas cuantitativas que se realizan en un laboratorio médico. Estas pruebas son más precisas que los tests caseros y pueden detectar niveles más bajos de hCG en el cuerpo de la mujer.
Además, las pruebas de sangre pueden proporcionar una medida exacta de la cantidad de hCG en el cuerpo, lo que puede ser útil para el seguimiento del progreso del embarazo. Para realizar una prueba de embarazo en sangre, se debe tomar una muestra de sangre de la mujer. Esta muestra se analiza en un laboratorio para detectar la presencia y la cantidad de hCG.
¿Cuándo realizar un test de embarazo?
Determinar el momento adecuado para realizar un test de embarazo es crucial para obtener resultados precisos. La hCG comienza a producirse en el cuerpo de la mujer después de la implantación del óvulo fertilizado en el útero, que ocurre generalmente entre 6 a 10 días después de la concepción.
Sin embargo, los niveles de hCG pueden ser muy bajos durante los primeros días después de la implantación, lo que puede hacer que la prueba de embarazo dé un resultado negativo aunque la mujer esté embarazada. Para las mujeres con ciclos menstruales regulares, se recomienda realizar la prueba de embarazo después de un retraso en la menstruación.
Esto se debe a que la menstruación suele ocurrir aproximadamente 14 días después de la ovulación, por lo que un retraso en la menstruación puede ser una indicación de embarazo.
Por otro lado, las mujeres con ciclos menstruales irregulares pueden tener dificultades para determinar el mejor momento para realizar un test de embarazo. En estos casos, se recomienda esperar al menos 21 días después de tener relaciones sexuales sin protección para realizar la prueba.
¿Son precisos los tests de embarazo?
Los tests de embarazo son generalmente precisos en la detección del embarazo si se utilizan correctamente y en el momento adecuado. Sin embargo, hay varios factores que pueden afectar la precisión de estas pruebas.
Los falsos negativos
Un resultado falso negativo ocurre cuando la prueba de embarazo indica que la mujer no está embarazada, cuando en realidad sí lo está.
Esto puede ocurrir si la prueba se realiza muy temprano, antes de que los niveles de hCG hayan aumentado lo suficiente como para ser detectados. Por lo tanto, si la prueba de embarazo es negativa, pero la menstruación no llega, es aconsejable repetir la prueba unos días después.
Los falsos positivos
Un falso positivo ocurre cuando la prueba de embarazo indica que la mujer está embarazada, cuando en realidad no lo está. Esto es menos común que los falsos negativos, pero puede ocurrir en ciertas circunstancias. Por ejemplo, ciertos medicamentos para la fertilidad pueden aumentar los niveles de hCG en el cuerpo.
Además, algunas afecciones médicas, como ciertos tipos de cáncer, también pueden elevar los niveles de hCG.
Precisión de los tests caseros frente a las pruebas de sangre
En general, las pruebas de embarazo en sangre son más precisas que los tests de embarazo caseros. Esto se debe a que las pruebas de sangre pueden detectar niveles más bajos de hCG y pueden proporcionar una medida exacta de la cantidad de hCG en el cuerpo.
Sin embargo, los tests de embarazo caseros son una opción conveniente y accesible para muchas mujeres, y suelen ser suficientemente precisos si se utilizan correctamente y en el momento adecuado.
¿Cómo interpretar los resultados de un test de embarazo?
Interpretar correctamente los resultados de un test de embarazo es esencial para evitar confusiones y ansiedad innecesaria.
La mayoría de los tests de embarazo caseros muestran los resultados en una ventana pequeña en el dispositivo de prueba. Dependiendo del tipo de test, puede aparecer una línea, un signo positivo (+), o las palabras “embarazada” o “no embarazada”.
Además, algunos tests de embarazo caseros también tienen una línea de control que debe aparecer independientemente de si la mujer está embarazada o no. Si la línea de control no aparece, podría indicar que la prueba no ha funcionado correctamente y debería repetirse con un nuevo test.
En el caso de las pruebas de embarazo en sangre, el resultado se proporciona como un número que indica la cantidad de hCG en la sangre.
Un especialista médico debe interpretar estos resultados, ya que distintos factores pueden influir en los niveles de hCG.
¿Qué hacer si el test de embarazo es positivo?
Si el resultado del test de embarazo es positivo, significa que estás embarazada. En este caso, deberías programar una cita con tu ginecólogo para confirmar el embarazo y comenzar el seguimiento prenatal.
Durante la primera visita, el médico probablemente realizará una ecografía para confirmar el embarazo y determinar el tiempo de gestación. Es importante destacar que un resultado positivo en un test de embarazo es un indicativo muy fiable de embarazo.
Sin embargo, en algunos casos, puede ser necesario realizar pruebas adicionales para confirmar el embarazo, especialmente si tienes síntomas de un embarazo ectópico o si has tenido un aborto espontáneo o un embarazo químico en el pasado.
¿Qué hacer si el test de embarazo es negativo?
Si el resultado del test de embarazo es negativo, pero aún sospechas que podrías estar embarazada, es aconsejable esperar unos días y repetir la prueba. Como hemos mencionado anteriormente, los niveles de hCG pueden ser demasiado bajos para ser detectados en las primeras etapas del embarazo, lo que podría dar lugar a un falso negativo.
Si después de repetir la prueba el resultado sigue siendo negativo y aún no has obtenido tu menstruación, deberías consultar a tu médico. Es importante recordar que los tests de embarazo son herramientas de diagnóstico y no deben utilizarse como única base para confirmar o descartar un embarazo. Si tienes alguna duda o preocupación, siempre debes consultar a un profesional de la salud.
Síntomas comunes del embarazo
Además de la ausencia de la menstruación, el embarazo puede venir acompañado de una serie de síntomas que pueden ayudarte a identificar si estás embarazada. Estos síntomas pueden variar de una mujer a otra y pueden incluir:
- Sensibilidad y aumento del tamaño de los senos.
- Náuseas o vómitos, comúnmente conocidos como “náuseas matutinas”.
- Fatiga o somnolencia excesiva.
- Aumento de la frecuencia urinaria.
- Cambios en el apetito o aversiones a ciertos alimentos.
- Hinchazón abdominal o calambres similares a los del período menstrual.
Estos síntomas pueden ser causados por otras condiciones y no siempre indican un embarazo. Si los experimentas y sospechas que podrías estar embarazada, un test de embarazo puede ayudarte a confirmar tus sospechas.
Una guía completa sobre la vulvovaginitis por Cándida, Vulvovaginitis Candidiásica (VVC)
Desvelando los síntomas de la Cándida: Una guía completa sobre la vulvovaginitis por Cándida
Introducción a la vulvovaginitis por Cándida
La vulvovaginitis por Cándida es una infección común que afecta a muchas mujeres en algún momento de sus vidas. Esta infección se debe a un crecimiento excesivo de levaduras del género Cándida, en especial Cándida albicans. La vulvovaginitis por Cándida puede ser incómoda y, en algunos casos, incluso dolorosa. Por eso, es importante reconocer los síntomas de cándida para poder buscar tratamiento y aliviar los síntomas lo antes posible.
Aunque la mayoría de las mujeres experimentarán al menos una infección por levaduras en su vida, muchas no están familiarizadas con los síntomas de cándida, lo que puede dificultar su identificación y tratamiento. En esta guía, aprenderás todo lo que necesitas saber sobre la vulvovaginitis por Cándida, desde las causas hasta los tratamientos y cómo prevenir futuras infecciones.
Comprendiendo la cándida: ¿Qué es?
Las levaduras del género Cándida son organismos microscópicos que se encuentran de forma natural en nuestro cuerpo, principalmente en la boca, el tracto gastrointestinal y la vagina. En condiciones normales, estas levaduras se encuentran en equilibrio con otros microorganismos y no causan problemas. Sin embargo, en ciertas circunstancias, las levaduras pueden comenzar a crecer en exceso, lo que lleva a una infección conocida como candidiasis.
La candidiasis puede presentarse en varias partes del cuerpo, como la piel, las uñas, la boca y la vagina. La vulvovaginitis por Cándida es una forma específica de candidiasis que afecta la vagina y el área circundante, causando síntomas como picazón, enrojecimiento e inflamación. Aunque es más común en mujeres en edad fértil, la vulvovaginitis por Cándida puede afectar a mujeres de cualquier edad.
Causas de la vulvovaginitis por Cándida
Diversos factores pueden contribuir al crecimiento excesivo de levaduras en la vagina, lo que lleva a la aparición de la vulvovaginitis por Cándida. Estos factores incluyen:
- Uso de antibióticos: los antibióticos pueden alterar el equilibrio natural de microorganismos en el cuerpo, lo que permite que las levaduras crezcan en exceso.
- Embarazo: los cambios hormonales durante el embarazo pueden aumentar las posibilidades de desarrollar una infección por levaduras.
- Sistema inmunitario debilitado: las personas con un sistema inmunitario debilitado, como aquellos con VIH, pueden tener un mayor riesgo de desarrollar candidiasis.
- Diabetes: las mujeres con diabetes mal controlada pueden tener un mayor riesgo de infecciones por levaduras debido a los niveles elevados de azúcar en sangre.
- Uso de productos de higiene íntima: algunos productos de higiene íntima pueden alterar el equilibrio natural de la flora vaginal y fomentar el crecimiento excesivo de levaduras.
Síntomas comunes de la vulvovaginitis por Cándida
Los síntomas de cándida pueden variar de una persona a otra, pero algunos de los síntomas más comunes de la vulvovaginitis por Cándida incluyen:
- Picazón intensa en la vagina y el área circundante
- Enrojecimiento e inflamación de la vulva
- Sensación de ardor al orinar o durante las relaciones sexuales
- Secreción vaginal blanca, espesa y sin olor, similar a la textura del queso cottage
- Dolor en la vagina y el área circundante
Es importante recordar que estos síntomas de cándida también pueden ser causados por otras infecciones o afecciones médicas. Por lo tanto, siempre es relevante consultar a un médico si experimentas estos síntomas para obtener un diagnóstico y tratamiento adecuados.
Cómo identificar los síntomas de Cándida Albicans
Aunque Cándida albicans es la especie más comúnmente asociada con la vulvovaginitis por Cándida, otras especies de Cándida también pueden causar infecciones. Los síntomas de cándida albicans pueden ser similares a los de otras especies de Cándida, pero pueden variar en severidad y duración.
Algunos síntomas de cándida albicans que pueden ayudarte a identificar esta especie específica incluyen:
- Secreción vaginal más espesa y con grumos que la causada por otras especies de Cándida
- Mayor enrojecimiento e inflamación de la vulva
- Mayor intensidad de la picazón y el ardor
Sin embargo, es fundamental tener en cuenta que solo un médico puede determinar con precisión la especie de Cándida responsable de una infección y proporcionar el tratamiento adecuado.
Diferenciación entre especies de Cándida
Existen varias especies diferentes de Cándida que pueden causar infecciones en humanos. Aunque Cándida albicans es la especie más comúnmente asociada con la vulvovaginitis por Cándida, otras especies como Cándida glabrata, Cándida tropicalis y Cándida parapsilosis también pueden causar síntomas similares.
La diferenciación entre las especies de Cándida es importante porque algunas especies pueden ser más resistentes a ciertos tratamientos antifúngicos que otras. Además, algunas especies pueden causar síntomas más severos o persistentes que otras. Para determinar con precisión la especie de Cándida responsable de una infección, un médico puede tomar una muestra de la secreción vaginal y realizar pruebas de laboratorio.
Complicaciones de las infecciones por Cándida no tratadas
Si no se trata, la vulvovaginitis por Cándida puede causar complicaciones que afectan la salud general y la calidad de vida de una persona. Algunas de las complicaciones más comunes incluyen:
- Dolor y molestias crónicas en la vagina y el área circundante
- Propagación de la infección a otras áreas del cuerpo, como la boca, la piel y las uñas
- Mayor riesgo de infecciones del tracto urinario
- Relaciones sexuales dolorosas
- Problemas de fertilidad en casos graves
Por estas razones, es fundamental buscar atención médica si experimentas síntomas de cándida para recibir un diagnóstico y tratamiento adecuados.
Diagnóstico y pruebas de la vulvovaginitis por Cándida
El diagnóstico de la vulvovaginitis por Cándida generalmente comienza con un examen físico y una revisión de los síntomas. Para confirmar el diagnóstico y determinar la especie de Candida responsable de la infección, el médico puede tomar una muestra de la secreción vaginal y enviarla a un laboratorio para su análisis.
En algunos casos, el médico también puede efectuar pruebas adicionales, como un análisis de orina o una prueba de azúcar en sangre, para descartar otras afecciones médicas que puedan estar causando los síntomas.
Opciones de tratamiento para las infecciones por Cándida
El tratamiento para la vulvovaginitis por Cándida generalmente incluye medicamentos antifúngicos, que pueden ser administrados en forma de crema, óvulo o pastilla. El tipo y la duración del tratamiento pueden variar según la severidad de los síntomas y la especie de Cándida responsable de la infección.
En algunos casos, el médico también puede recomendar cambios en el estilo de vida y en la higiene íntima para ayudar a prevenir futuras infecciones por levaduras. Estos cambios pueden incluir evitar el uso de productos de higiene íntima irritantes, usar ropa interior de algodón y mantener un control adecuado de la diabetes, si corresponde.
Prevención de la vulvovaginitis por Cándida y mantenimiento de la salud general
La prevención es clave para evitar futuras infecciones por levaduras y mantener una buena salud en general. Algunos consejos para prevenir la vulvovaginitis por Cándida incluyen:
- Mantener una higiene íntima adecuada, evitando productos irritantes y limpiando suavemente el área genital
- Usar ropa interior de algodón y evitar ropa ajustada que pueda atrapar la humedad en la zona genital
- Evitar duchas vaginales, que pueden alterar el equilibrio natural de la flora vaginal
- Cambiar rápidamente de ropa húmeda, como trajes de baño o ropa de gimnasia
- Mantener un sistema inmunitario saludable a través de una dieta equilibrada, ejercicio regular y control del estrés
Conclusión
La vulvovaginitis por Cándida es una infección común que afecta a muchas mujeres. Reconocer los síntomas de cándida es fundamental para buscar tratamiento y aliviar las molestias lo antes posible. Además, es importante mantener una buena salud en general y seguir prácticas de prevención para reducir el riesgo de futuras infecciones por levaduras. Si experimentas síntomas de cándida, no dudes en buscar atención médica para obtener un diagnóstico y tratamiento adecuados.
Actifemme® Óptima, el primer tratamiento avanzado y completo para el picor vaginal, vulvovaginitis, Candidiasis vaginal.
Venta en farmacias

Tratamiento picor vaginal:
Actifemme® Óptima | Tratamiento Vulvovaginitis, Picor Vaginal, Vaginosis Bacteriana
Si deseas más información sobre picor vaginal, visita:
Picor Vaginal | Causas
Picor Vaginal | Tratamiento
Entender la cistitis: Causas, síntomas y opciones de tratamiento
Entender la cistitis: Causas, síntomas y opciones de tratamiento
Introducción a la cistitis
La cistitis, también conocida como infección o inflamación de la vejiga, afecta a millones de personas en todo el mundo. Se trata de un problema común que puede afectar tanto a hombres como a mujeres, aunque las mujeres son más propensas a padecerla. Puede ser una afección dolorosa e incómoda, pero no suele ser grave y normalmente tiene fácil solución.
Estas son las causas, los síntomas y las opciones de tratamiento de la cistitis.

¿Qué es la cistitis y cuáles son sus causas?
La cistitis es la inflamación de la vejiga causada por una infección o irritación. Puede estar causada por una infección bacteriana, como una infección del tracto urinario (ITU), o por factores no infecciosos, como la irritación producida por determinados productos o afecciones médicas.
Las ITU son la causa más frecuente de cistitis y están provocadas por bacterias que penetran en la vejiga a través de la uretra. Las mujeres son más propensas a las ITU porque tienen la uretra más corta, lo que facilita la entrada de bacterias en la vejiga. Otros factores que pueden aumentar el riesgo de padecer ITU son la actividad sexual, la menopausia y determinadas afecciones médicas, como la diabetes.
Por otra parte, la cistitis intersticial, también conocida como síndrome de vejiga dolorosa, es una enfermedad crónica que provoca inflamación e irritación de la pared de la vejiga. Se desconoce la causa exacta de este tipo de cistitis, pero se cree que está relacionada con una respuesta inmunitaria anormal o un defecto en el revestimiento protector de la vejiga.
Síntomas de la cistitis
Los síntomas de la cistitis pueden variar en función de la causa y la gravedad de la afección. Los más comunes incluyen:
- Dolor o molestias en la parte baja del abdomen o la pelvis
- Micción frecuente
- Necesidad urgente de orinar
- Sensación de quemazón o escozor al orinar
- Orina turbia o con sangre
- Orina con olor fuerte
- Dolor durante las relaciones sexuales (en mujeres)
Si no se trata a tiempo, la cistitis puede provocar complicaciones más graves, como daños renales o infecciones de riñón.
Tipos de cistitis: Infección del tracto urinario y Cistitis intersticial
Como ya hemos comentado antes, existen dos tipos principales de cistitis: la infección del tracto urinario y la cistitis intersticial.
La infección del tracto urinario (ITU) es el tipo más común de cistitis y está causada por una infección bacteriana. Puede tratarse con antibióticos y suele desaparecer en pocos días. Sin embargo, cuando no se trata, la infección suele extenderse hacia los riñones.
La cistitis intersticial (CI) es una enfermedad crónica que provoca inflamación e irritación de la pared de la vejiga. No está causada por una infección, por lo que no puede tratarse con antibióticos. Las opciones de tratamiento de la CI se centran en controlar los síntomas en la medida de lo posible para mejorar la calidad de vida.
Diagnóstico de la cistitis
La cistitis puede diagnosticarse mediante un examen físico, el historial clínico y análisis de orina. Durante un examen físico, un profesional sanitario comprobará si hay sensibilidad o dolor en la parte inferior del abdomen o la pelvis. El historial médico ayudará a determinar si existen factores de riesgo de ITU u otras enfermedades que puedan estar causando los síntomas.
Los análisis de orina, como el urianálisis y el urocultivo, identifican la presencia de bacterias u otras anomalías en la orina. También pueden solicitarse pruebas de imagen, como ecografías o cistoscopias, para descartar otras afecciones.
Opciones de tratamiento para la cistitis
Las opciones de tratamiento para la cistitis dependen de la causa y la gravedad de la afección. En los casos de ITU, suelen recetarse antibióticos para eliminar la infección. También pueden recetarse analgésicos para aliviar las molestias al orinar.
Por su parte, aunque la cistitis intersticial no tiene cura, existen varias opciones de tratamiento para controlar los síntomas. Entre ellas están la instilación vesical, la distensión vesical y la medicación para reducir la inflamación.
Consejos para la cistitis
Los siguientes consejos podrían ayudarte a reducir el riesgo de contraer cistitis o, en caso de tenerla, controlarla:
- Beber mucha agua para eliminar las bacterias
- Orinar con frecuencia para evitar la acumulación de bacterias en la vejiga.
- Limpiarse de delante hacia atrás después de ir al baño para evitar que las bacterias entren en la uretra.
- Evitar irritantes, como productos perfumados, ropa ajustada o baños de burbujas, que pueden irritar la vejiga.
- Vaciar la vejiga antes y después de mantener relaciones sexuales para reducir el riesgo de infecciones urinarias.
- Llevar ropa interior limpia y de algodón, y evitar la ropa ajustada.
- Practicar sexo seguro para reducir el riesgo de infecciones de transmisión sexual.
Productos relacionados
Visitar Urocran.es para obtener información sobre productos para la cistitis.
Claves para eliminar toxinas y nutrir tus células
Claves para eliminar toxinas y nutrir tus células
El avance de la tecnología ha influido de manera positiva en prácticamente todos los sectores de la sociedad, sobre todo en el ámbito de la salud. Ahora disponemos de muchos más tratamientos, así como medicación y cirugías que, entre otras cosas, han extendido la media de vida de la población.
Una de las mayores amenazas a la que nos enfrentamos es la de las enfermedades crónicas. En la mayoría de los casos son causadas por la acumulación de toxinas debido a la alimentación poco saludable y al estilo de vida sedentario. Por eso, el ejercicio es cada vez más necesario.

Fortalecer las células y decir adiós a las toxinas
En el mercado existen muchas opciones, como los fármacos sintéticos, y otras como alternativas que prometen milagros. No obstante, la realidad es que desintoxicar el organismo no es un proceso que se hace de un día para otro. Al contrario, ocupa diferentes etapas, de las que vamos a hablar aquí:
Limpiar el hígado
Seguramente ha escuchado que el hígado es el filtro del organismo. Más bien es una especie de laboratorio que se encarga de:
- Secretar la bilis.
- Filtrar la sangre y eliminar toxinas, bacterias, y otras moléculas que resultan dañinas.
El trabajo del hígado se realiza mediante dos frases distintas:
Fase de activación
Aquí se requieren de ciertas enzimas, como las vitaminas y aminoácidos, que se encargan de neutralizar o inhabilitar las toxinas. Las convierten en sustancias que riñones pueden eliminar.
Muchas veces, en este proceso también aparecen los radicales libres y es ahí donde intervienen los antioxidantes en el organismo.
Fase de conjugación
Durante este proceso, el hígado se encarga de generar los compuestos que sirven de protección. Su función es actuar sobre las toxinas que no se eliminaron durante la primera fase, encargándose de su expulsión.
Nutrientes necesarios para el hígado
Una alimentación equilibrada hará que el hígado pueda obtener las moléculas necesarias para este proceso de desintoxicación:
- Vitaminas del grupo B, C y E, especialmente necesarias para la fase de activación. Aquí también intervienen minerales como magnesio, manganeso, cobre, selenio, zinc y antioxidantes.
- Aminoácidos como la taurina, metionina, glutamina, glicina y cisteína, así como la vitamina C, B9 y B2. Estas permiten que ocurra la fase de conjugación.
Mantener un ecosistema intestinal saludable
Además del hígado, el intestino también juega un papel protagonista en el proceso de desintoxicación del organismo. Sintetiza los neurotransmisores y nutrientes, y su adecuado funcionamiento depende de que la mucosa intestinal esté en las mejores condiciones.
En los casos donde la microbiota no es la adecuada, la mucosa se irrita. Esto debilita el sistema inmune, lo que trae consigo la aparición de diferentes enfermedades, algunas de ellas bastante graves.
El consumo de fibra ayuda a mejorar las condiciones de la microbiota. Existen dos tipos: las solubles y las insolubles.
- Las fibras solubles se encuentran presentes en alimentos como ajos, plátanos, alcachofas, cebollas, entre otros. Además, propician el desarrollo de lactobacilos, e intervienen en la disminución del impacto glucémico.
- Por su parte, las fibras insolubles son las que estimulan el tránsito intestinal. Están presentes en frutas, verduras y cereales de tipo integral.
Otro agente clave en el fomento de un ecosistema intestinal saludable viene de la mano de los probióticos, presentes en alimentos fermentados.
Darles importancia a las emociones
Mantener un equilibrio emocional adecuado también influye en estos procesos. Por si no lo sabías, el estado de ánimo puede intervenir directamente sobre el funcionamiento, tanto del hígado como del intestino.
Las emociones negativas, así como el estrés o la frustración, traerán entonces consecuencias directas sobre nuestra salud. Esta situación es propicia para que los radicales libres se multipliquen.
3 consejos para prevenir la osteoporosis durante la menopausia
3 consejos para prevenir la osteoporosis durante la menopausia
Es bien sabido que la menopausia es una época de grandes cambios dentro del organismo femenino. Más allá de los sofocos, los problemas al dormir o los cambios de ánimo repentinos, también puede desencadenar diferentes problemas de salud. Por ejemplo, osteoporosis.
A medida que vamos entrando en años, la densidad ósea disminuye como parte de un proceso normal y paulatino. No obstante, en los casos donde estos niveles bajan de manera abrupta es cuando se presenta la osteoporosis, aumentando el riesgo de fisuras en los huesos o incluso fracturas.
Causas de la osteoporosis
Cuando la mujer cumple 30 años, la densidad ósea empieza a disminuir paulatinamente como un proceso natural del organismo. Esto, aunado a los niveles bajos de vitamina D y calcio (muchas veces por mala alimentación, el consumo de alcohol y el tabaco, entre otros factores) puede dar paso a la osteoporosis.
La menopausia trae consigo un descenso de los niveles de estrógenos. A su vez, hace que el riesgo a la osteoporosis sea mucho mayor. Pero tranquila, hay algunas alternativas y consejos que puedes seguir para mejorar la situación.

3 consejos para prevenir la osteoporosis
Aquí te dejamos tres sencillos pero potentes consejos para reducir los riesgos de padecer osteoporosis en la menopausia.
Consumir alimentos ricos en calcio
Por supuesto, todos sabemos que el calcio es el mineral esencial para los huesos y los dientes, permitiéndoles mantenerse firmes y saludables.
La recomendación de este mineral es de 1 gramo al día para personas adultas, pero por el mismo ritmo de vida actual, esto poco se cumple. Durante la etapa de la menopausia, las mujeres deben de prestar mayor atención en incluir alimentos que sean ricos en calcio en su dieta diaria, tales como:
- Lácteos.
- Frutos secos, especialmente nueces.
- Vegetales verdes como espinacas, brócoli, lechuga, coles de Bruselas, entre otros.
- Legumbres.
Lo ideal es que estos alimentos sean distribuidos a lo largo del día y no en una sola ingesta.
Otra recomendación, respecto a la dieta, es evitar el consumo en exceso de fosfato. Este componente está presente en los quesos procesados y embutidos como salchichas y ahumados, ya que puede intervenir en la absorción del calcio.
El agua mineral contiene 150 miligramos más de calcio por litro que la de grifo, por lo que también resulta recomendada.
Complementos de vitamina D
Muchos de los minerales que el organismo necesita para su adecuado funcionamiento los adquiere mediante la alimentación. No obstante, hay algunos casos donde es necesario una complementación, como ocurre con la vitamina D.
Esta, además de intervenir en la absorción del calcio a partir del intestino, también influye en los huesos. De ahí que tenga un papel protagonista en la lucha contra la osteoporosis.
Para consumir suplementos alimenticios, siempre será necesario consultar con el especialista. Él será el indicado para determinar la dosis diaria que se necesita, así como el protocolo de consumo. Otra buena fuente de vitamina D es la luz solar.
Realizar mayor actividad física
Aunque no es un tema del que se hable mucho, practicar ejercicio de manera constante es fundamental para que el calcio se fije en los huesos. Esto trae consigo que enfermedades como la osteoporosis no se hagan presente.
Nuestros huesos van respondiendo a medida que se van presentando desafíos. Si no se les exige y vivimos en un estado de sedentarismo, se van haciendo mucho más débiles. Con ayuda del ejercicio y entrenamientos adecuados, poco a poco los huesos van ganando mayor estabilidad.
Entre los entrenamientos más adecuados se encuentran aquellos de potencia y presión, como las gomas, alzamiento de pesas y máquinas.
7 alimentos probióticos para reforzar el sistema inmunitario
7 alimentos probióticos para reforzar el sistema inmunitario
Tener una microbiota poblada en el intestino previene la presencia de bacterias patógenas en el cuerpo. Estos microorganismos probióticos fortalecen las células inmunológicas para hacer una defensa más fuerte.
Los alimentos fermentados conocidos como probióticos protegen la microbiota, que defiende el metabolismo y previene la aparición de enfermedades. A continuación, pasamos a detallarte 7 alimentos dentro de esta categoría que te ayudarán a proteger y reforzar tu sistema inmunitario.
Yogur

Un par de yogures al día puede ayudar levemente al sistema inmunitario y la flora intestinal después de padecer enfermedades gastrointestinales. También aprovechan los beneficios de la leche como fuente de calcio y fósforo.
El yogur debe estar fresco para garantizar la eficiencia de sus principios activos. A su vez, se puede comer con frutas, cereales o con ensaladas.
Pan biológico
Es el pan de levadura madre, que es más nutritivo, digestivo y se conserva mejor. En la levadura madre se encuentran las bacterias lácticas. Estas, al degradar el ácido fítico, favorecen la absorción de zinc, calcio y otros minerales de la harina integral.
Este tipo de pan tiene una lenta fermentación de las proteínas que se descomponen en aminoácidos, fáciles de asimilar durante la digestión. Esta levadura se vende en tiendas de dietética, aunque se puede hacer en casa a través de la fermentación espontánea.
Miso

El miso es el puré cremoso de intenso sabor obtenido de la fermentación láctica de la soja blanca. 25 gramos de este alimento cubren la quinta parte de las necesidades diarias de zinc, hierro, fósforo y proteínas. Trabaja como depurativo, reduce el colesterol y cuida la flora intestinal.
En Japón se come como aderezo en ensaladas, sopas y verduras. No debe hervirse, solo calentarse para que no pierda sus propiedades.
Ciruelas umeboshi
Es un alimento japonés y de la dieta macrobiótica. Las ciruelas se fermentan en sal y se utilizan como condimento por su intenso sabor. Entre sus propiedades podemos destacar las siguientes: Son remineralizantes, mejoran la digestión y protegen la flora intestinal.
También desintoxican el metabolismo, alivian la fatiga y tienen un efecto antioxidante. Se toman en sopas, salsas, arroz y no se recomienda su consumo en caso de que la persona sea hipertensa.
Tempe de soja
Es un alimento compacto de Indonesia, que se obtiene de la fermentación del moho Rhizopus de los granos de soja enteros. Es una fuente de proteínas de 50 % su peso en seco. Aporta vitaminas del complejo B y minerales como calcio, hierro y fósforo.
Se puede comer como plato principal al horno, asado y estofado. Se compra envasado. Una vez abierto, se mantiene dos semanas en la nevera.
Chucrut o col fermentada
El chucrut se produce de la fermentación de la col por bacterias lácticas. Es un alimento alemán, rico en vitaminas A, C y B y de minerales como fósforo, magnesio y calcio. Es un remineralizante y depurativo, protege el hígado y el páncreas.
Protege el sistema inmunitario y favorece la flora intestinal. Se come en ensaladas o como guarnición hervida. Su consumo no es muy aconsejable para personas hipertensas por su alto contenido en sal.
Kéfir
El kéfir se obtiene de la fermentación láctica y alcohólica. Tiene una consistencia semilíquida y un sabor más ácido que el yogur. Permite la digestibilidad de la leche al mantener su valor nutritivo. Su consumo habitual protege el sistema inmunitario.
Equilibra la flora intestinal, previene el estreñimiento, mejora la absorción de nutrientes y reduce los niveles de colesterol LDL. En crudo, mantiene sus propiedades. Se pueden preparar bebidas y salsas.
Consumir de forma regular estos siete alimentos puede favorecer el crecimiento de la microbiota en el intestino, pero si lo que quieres es una mejora notable en la microbiota intestinal, las fórmulas de probióticos pueden ser de gran ayuda.